렘수면행동장애 진단을 위한 수면다원검사 지침에 대한 전문가 의견
Expert Opinion on Current Polysomnography Procedure for Diagnosis of Rapid Eye Movement Sleep Behavior Disorder in Korea
Article information
Trans Abstract
Rapid eye movement (REM) sleep behavior disorder (RBD) is diagnosed based on a history of dream-enactment behavior and documentation of REM sleep without atonia (RWA) on polysomnography (PSG). RWA can be quantified using various methods. To establish comprehensive and clear PSG criteria for diagnosing RBD, the International RBD Study Group (IRBDSG) has recently published guidelines, which include the use of a video-PSG technical setup, REM sleep staging, RWA scoring, video and audio recording and analyses, and a video-PSG procedure for the diagnosis and identification of the prodromal stages of neurodegenerative diseases. Although the guidelines can identify patients with homogeneous RBD, their applicability in a real-world setting, particularly in Korea, presents challenges. Therefore, the aim of the present study was to evaluate and introduce IRBDSG guidelines and results of Korean sleep experts’ opinion survey for diagnosing RBD based on PSG findings.
서 론
렘수면행동장애(rapid eye movement [REM] sleep behavior disorder, RBD)는 렘수면 중 정상적으로 나타나는 근육의 무긴장(atonia)이 소실되는 렘수면무긴장소실(REM sleep without atonia, RWA)과 꿈에서 하는 행동이 실제로 수면 중 나타나는 꿈-행동화(dream-enactment)를 특징으로 하는 질환이다[1]. 국제수면장애분류 제3판(International Classification of Sleep Disorders, Third Edition, ICSD-3)에서는 RBD의 진단기준으로 1) 수면 중 소리를 내거나 복합적인 움직임 또는 행동이 2) 렘수면 중 나타나는 것으로 추정되거나 수면다원검사(polysomnography)에서 확인되며 3) 수면다원검사에서 렘수면 중 RWA가 관찰되는 것으로 제시하였다[2].
RBD는 대부분 60세 이상에서 나타나고, 최근 메타 분석 연구에 따르면 성인의 0.68%에서 나타날 정도로 흔하며[3], 대부분의 RBD 환자는 파킨슨병 또는 레비소체치매를 포함하는 알파-시누클레인병(alpha-synucleinopathy)과 연관된 신경퇴행성질환으로 진행한다고 알려져 있다[4]. 한 다기관 연구에 따르면 RBD 환자를 10년 이상 추적 관찰하였을 때 연간 6.3% 비율로 신경퇴행성질환으로 진행하였고 12년 후 73.5%의 환자에서 파킨슨병 또는 치매가 나타났다[5].
RBD 증상은 수면무호흡증과 같은 다른 수면질환 또는 약물과 동반하여 나타날 수 있어 RBD 유사증상을 배제하고 정확한 진단을 하는 것이 필요하다. 진단을 위해 객관적인 수면다원검사를 정확히 시행하여 렘수면 중 RWA를 확인하는 것이 필요하지만 연구자에 따라 렘수면 기간 설정과 RWA 정량화에 다양한 방법을 사용하였다. 이에 종합적이고 명확한 RWA 정량화 및 RBD 진단을 위하여 국제RBD연구그룹(International RBD Study Group, IRBDSG)에서는 수면다원검사 지침을 소개하였다[6]. 하지만 이 지침은 진단의 엄밀성을 위해 다양한 실제 임상현실을 반영하지 않았기에 실제 임상에 적용하기에는 부족함이 있다[7]. 이에 최근 IRBDSG 지침이 현실적으로 적용하기 어려운 경우가 있어 ICSD-3 기준에 따라 진단하는 것이 필요하다는 국제 수면전문가 설문조사 결과도 보고되었다[8].
따라서 본 종설에서는 IRBDSG의 지침을 소개하고, 그에 대한 국내 수면전문가 의견을 설문 조사한 결과를 정리하여 국내 임상 현실을 반영한 RBD 진단에 대한 전문가 의견을 제시하고자 한다. 전문가는 수면의학을 전문으로 경력 10년 이상인 신경과 전문의로 하였으며 본 설문에 8분의 전문의가 참여하였다. 자세한 설문내용은 Supplementary Materials (in the online-only Data Supplement)로 추가하였다. 각 항목마다 결론 부분에 대다수가 동의하는 내용에 대해서는 권고사항으로, 논란의 여지가 있을 수 있는 내용에 대해서는 전문가 의견으로 표기하였다.
본 론
수면다원검사 기술적 요구 사항
수면다원검사 지표
미국수면의학회(American Association of Sleep Medicine, AASM) 판독 가이드라인 버전 2.6에서는 수면다원검사에 필요한 지표로 뇌파(electroencephalography), 안전도(electrooculography), 근전도(electromyography), 심전도(electrocardiography), 호흡 노력 측정을 위한 흉부 및 복부 벨트(respiratory inductive plethysmography belt), 호흡을 보기 위한 코압력 탐촉자(nasal pressure transducer), 산소포화도 센서를 제시하고 있다[6].
RBD 진단을 위해 필요한 전극은 일반 수면다원검사와 동일하지만 RWA를 평가하기 위해 근전도 신호 기록이 중요하다.
근전도 전극 위치
일반적으로 사용하는 턱(submentalis, SM) 근전도, 하지 앞 정강근(tibialis anterior, TA) 근전도와 함께 상지 근전도를 추가하는 것을 추천한다. 상지 근전도는 얕은손가락굽힘근(flexor digitorum superficialis, FDS) 혹은 손가락폄근(extensor digitorum communis)에 부착할 수 있으며, 이 중에서도 FDS에 근전도를 추가하는 것을 추천한다. 검사를 받는 사람의 손목에 검사자의 손목을 반대 방향으로 겹쳐 두고 검사자의 검지를 펴서 손가락 끝과 첫째 마디에 2-3 cm 간격을 두고 근전도를 붙인다(Fig. 1A). FDS의 위치를 확인하기 위해 검사를 받는 사람의 2-4번째 손가락을 굽힌 채 새끼손가락을 펴서 근육이 수축되는지 여부를 평가한다(Fig. 1B) [6].
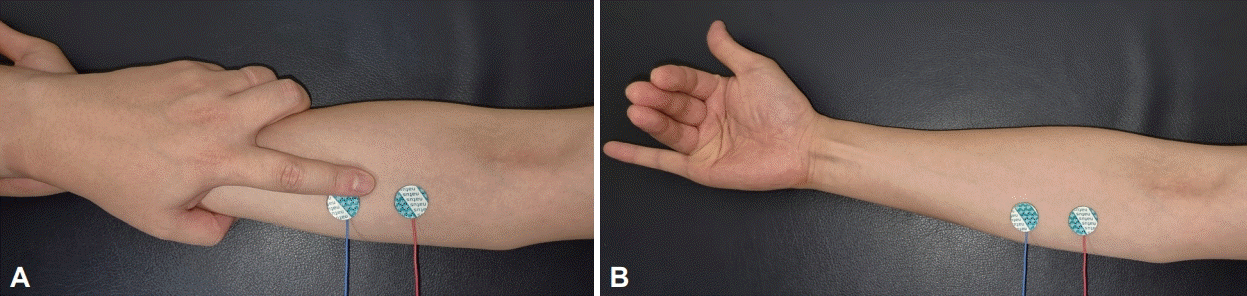
Placement of surface electromyography electrodes on the flexor digitorum superficialis (FDS) muscle. A: The technician’s palm is placed over the patient’s wrist with index finger directed towards the biceps brachi tendon. Place electrodes on the medial side of the forearm, 2–3 cm apart. B: Activate FDS muscle by flexing digits II to IV at the base and check the position of electrodes are appropriate.
근전도 필터
작은 근육 활성의 기록을 위해 샘플링 횟수(sampling rate)는 500 Hz 이상을 권장하며, 보다 양질의 기록을 위해 가능하다면 1,000 Hz 이상을 추천한다. 근전도 신호는 16 bit 이상의 해상도로 기록한다. 필터 범위는 5-500 Hz로 설정하지만, high-pass filter는 10 Hz 이상으로 설정하는 것을 추천한다.
비디오
비디오 녹화는 수면다원검사와 동시성(synchronization)이 유지되어야 하며, 필요시 확대가 가능하도록 해상도를 높게 유지하는 것이 필요하다. 머리부터 발끝까지 대칭적으로 몸 전체가 보이도록 카메라의 위치를 설정해야 하며(Fig. 2), 이불을 덮지 않고도 검사를 할 수 있도록 방 온도 조절이 필요하다. 카메라는 벽이나 천장에 설치하며, 원격으로 촬영 범위를 조정하고 확대/축소가 가능해야 한다(Fig. 2).
오디오
음향은 무지향성(omni-directional) 마이크를 권장하며, 오디오는 샘플링 횟수 8 kHz 이상, 해상도 16 bit 이상을 유지한다.
전문가 조사결과
국내 전문가 자문결과, 75% 이상에서 수면다원검사 시 RWA를 평가하기 위해 SM, TA와 FDS 근전도를 모두 사용하였으며, 모든 국내 전문가가 상지 근전도 사용 필요성에 동의하였다. 국내에서 사용하는 대표적인 수면다원검사 기기에서 가능한 근전도 필터 설정(Grass Telefector: 200 Hz; Natus Neuro: 512 Hz; Embla N7000: 200 Hz [default], 500 Hz, 2,000 Hz)을 고려할 때, 샘플링 레이트를 500 Hz, 1,000 Hz로 설정하기 어려운 경우가 대부분이었다. 전문가 의견으로 필터 범위는 고주파 통과 필터(high-pass filter)가 10 Hz 이상으로 일치하였으나 저주파 통과 필터(low-pass filter)는 70-200 Hz, 또는 걸지 않는 것까지 다양하였다. 수면다원검사 시 10-20전극 시스템 뇌파검사 시행은 경련이 의심되는 경우 제한적으로 시행하는 것을 추천하였으며 전문가의 37.5%만이 매번 뇌파 검사를 병행하여 검사를 시행하였다.
결 론
•RWA의 평가를 위해 상지 FDS 근전도 추가 부착이 필요하다(권고사항).
•국내에서 사용하는 대표적인 수면다원검사 기기에서 가능한 근전도 필터 설정을 고려하였을 때 샘플링 횟수는 최소 200 Hz 이상으로 설정하고 가능하다면 500 Hz로 설정하는 것이 적절하며 고주파 통과 필터는 10 Hz로 설정한다(전문가 의견).
•10-20 몽타주를 이용한 뇌파검사는 경련이 의심되는 경우 제한적으로 시행한다(전문가 의견).
렘수면 판정기준
AASM 판독 가이드라인 버전 2.6에 따른 렘수면 판독
30초 에폭을 기준으로 1) 뇌파: 낮은 진폭과 혼합된 주파수(low-amplitude mixed-frequency), 2) 턱 근전도: 낮은 진폭, 3) 안구전위: 빠른눈운동(REM)의 3가지 기준을 만족하는 경우 렘수면으로 평가할 수 있다.
하지만 RBD 환자는 보통 고령으로 뇌파에서 파형이 느려지는 경우가 있어 개인별로 렘수면 판독에 차이가 있을 수 있다. 또한 현재 렘수면 판정을 위해 비디오와 오디오 기록을 이용하는 것과 렘수면 기간(REM sleep periods)을 사용하는 것에 대한 권고사항이 명확하지 않다.
AASM 판독 가이드라인 버전 2.6에 따라 렘수면을 판단하기 어려울 경우
빠른눈운동(REM)을 중점적으로 보아 렘수면을 판독할 수 있으며 구체적으로 다음의 기준을 사용할 수 있다. 1) 뇌파, 근전도, 안구전위, 또는 비디오-오디오 기록 중 2가지 이상에서 렘수면에 합당할 때, 2) sleep spindle 또는 K-complex와 같은 전형적인 비렘수면 지표가 없고 뇌파 중앙부위에서 sawtooth wave가 나타나는 것이 렘수면 판정에 도움된다. 3) 렘수면 중 뇌파는 각성 뇌파와 구분이 잘 되지 않기 때문에 동일한 환자에서 각성 중 나타나는 알파파와 비교해서 판단하거나 비디오-오디오 기록을 확인하여 렘수면 중 인지 각성상태인지를 구분한다. 4) 전형적인 렘수면으로 보이지 않는 경우 턱 근전도 뿐 아니라 추가적인 팔 근전도에서 불규칙적으로 위상활성이 나타나는 것이 렘수면 판단에 도움될 수 있고 5) 비디오-오디오 기록에서 렘수면 중 나타나는 특징적인 움직임과 발성을 통해 렘수면을 결정하는 데 참조할 수 있다.
렘수면 기간(REM sleep periods)
30초 에폭을 10개의 3초 미니에폭(3-s mini-epoch)으로 나누고 처음 REM이 나타나는 미니에폭을 렘수면 기간의 시작점으로 한다. 이 때 나타나는 REM은 30초 에폭 기준으로 평가한 렘수면 직전 15초 이내에 있어야 한다. 렘수면 기간의 종료시점은 뇌파에서 K-complex, sleep spindle, 또는 각성이 나타나는 미니에폭의 직전 미니에폭을 렘수면 기간의 마지막 미니에폭으로 하며, 3분간 연속적으로 REM이 나타나지 않을 때로 한다.
전문가 조사결과
국내 전문가 자문결과 전문가의 37.5%만이 렘수면 기간을 사용하고 있었다.
결 론
렘수면의 시작은 빠른눈운동을 중심으로 종합적으로 판단하며 연구목적이라면 렘수면 기간을 설정하고 그에 따른 RWA를 정량화 할 수 있다(전문가의견).
RWA 수동적 정량화
RWA
근전도에서 근육 활성(activity)이 지속되는 기간에 따라서 긴장(tonic)과 위상(phasic) 활성으로 구분한다. 또한, 턱 근전도에서 근육 활성 기간과 관계없이 긴장 또는 위상활성을 포함한 모든 활성을 모든(any) 턱 근전도활성이라고 한다.
•긴장활성(tonic activity, sustained muscle activity): 렘수면 중 턱 근전도의 전위가 정상 RWA의 전위(RWA가 없는 경우, 비렘수면의 최소 전위)보다 최소 2배 이상의 진폭을 가지는 부분이 적어도 그 에폭의 50% 이상을 차지하는 경우.
•위상활성(phasic activity, excessive transient muscle activity): 30초 렘수면 에폭을 10개의 3초 미니에폭으로 나누었을 때, 턱 또는 팔다리 근전도에서 정상 RWA의 전위(RWA가 없는 경우, 비렘수면의 최소 전위)보다 최소 2배 이상의 진폭을 가진 근육 활성이 이 중 최소 5개 이상에서 0.1-5초 지속되면서 나타나는 경우.
•모든 턱 근전도활성(any chin electromyography activity): 3초 미니에폭을 기준으로 턱 근전도에서 활성 지속시간에 상관없이 정상 RWA의 전위(RWA가 없는 경우, 비렘수면의 최소 전위)보다 최소 2배 이상의 진폭을 가진 근육 활성이 나타나는 경우(5-15초간 나타나는 활성을 포함한다).
AASM 판독 가이드라인 버전 2.6에 따른 RWA 판정
다음 3가지 중 하나를 만족하는 경우 그 에폭을 RWA가 있다고 판정할 수 있다: 1) 턱 근전도에서 긴장활성이 나타난 경우, 2) 턱 근전도 또는 팔다리 근전도에서 위상활성이 나타난 경우, 3) 최소 50% 이상의 3초 미니에폭이 모든 턱 근전도활성이나 팔다리 근전도 활성을 포함하는 경우.
AASM 판독 가이드라인 버전 2.6의 한계점 및 권고지침
전체 렘수면 중 RWA를 만족하는 에폭의 비율이 어느 정도 되어야 RBD의 진단적 가치가 있는지에 대한 정량적 기준을 제시하고 있지 않다. Sleep Innsbruck Barcelona (SINBAR) 그룹 기준에 따르는 RWA의 정량화를 권장하고는 있으나, RWA 비율의 절단값(cut-off value)에 대한 기술은 없다. SINBAR 연구진은 턱 근전도의 긴장, 위상활성 그리고 상지 근전도의 위상활성으로 평가하였을 때 3초 미니에폭 기준으로 비율이 32% 이상인 경우 RBD 진단 가치가 있다고 보고하였다[9]. 우리나라 연구결과 렘수면 에폭 중 턱 근전도 긴장 활성이 나타나는 비율이 6.5%, 위상활성이 나타나는 비율이 9.5% 이상인 경우 RBD 진단 가치가 있다고 보고하였다[10].
RWA 정량화를 위한 렘수면의 최소 시간 기준을 제시하지 않고 있다. 기존 RWA 정량화의 진단적 가치를 평가한 연구에서는 총 렘수면 시간이 5분 미만인 자는 분석에서 제외하였다. 또한 렘수면 중 무호흡-저호흡지수가 시간당 10회 또는 30회 이상인 자는 제외하였다[9,11]. IRBDSG 가이드라인에서도 RBD 진단을 위해 최소 5분의 렘수면 또는 10개의 30초 에폭이 필요하다고 하였으며 렘수면 중 무호흡-저호흡 지수가 시간당 15회 이상인 자는 수면무호흡에 대하여 치료 후 RWA를 정량화하는 것을 추천하였다.
하지 근전도의 경우 주기사지움직임이 기록될 수 있으며, 턱 근전도의 경우 호흡 신호가 기록될 수 있기 때문에 상지 근전도를 추가하여 기록하는 것이 필요하다고 하였다.
전문가 조사결과
75%의 전문가가 임상적으로 RBD 의심되는 환자에게 RWA 정량화가 필요하다고 응답하였다. 하지만 진단 및 중증도 평가, 치료반응 모니터링에 선택적으로 필요하다는 의견도 있었다.
자문결과 모든 전문가에서 RBD 진단을 위하여 최소 필요한 렘수면 시간의 기준을 정하고 있지 않으나, RBD 진단을 위해 최소 5분(전문가의 37.5%에서 5분, 25%에서 15분 또는 30분, 12.5%에서 10분), RBD 배제를 위해 최소 15분 이상(전문가의 75% 에서 15분, 25%에서 30분 이상)의 렘수면 시간이 필요하다고 생각하였다.
결 론
•턱 근전도의 긴장활성은 30초 에폭 기준으로, 턱과 상지, 하지 근전도의 위상활성은 3초 미니에폭 기준으로 평가하는 것이 원칙이지만, 임상현장에서의 수월함을 위해 RWA는 30초 에폭 기준으로 정량화(또는 계산)하는 것을 추천한다(전문가 의견).
•30초 에폭 기준으로 RWA를 정량화 할 때 턱 근전도활성만을 평가할 수 있으며, 턱 근전도와 FDS 근전도를 종합하였을 때 좀 더 민감하게 평가할 수 있다(권고사항).
•3초 미니에폭 기준으로 SINBAR 그룹 기준에 따라 턱 근전도의 긴장성 또는 위상활성, 또는 FDS 근전도의 위상활성으로 RWA를 정량 평가할 수 있다(전문가 의견).
•TA 근전도는 주기사지움직임과 같은 다른 근전도 활성이 나타날 수 있어 RWA 정량화에 추천하지 않는다(전문가의견).
•RWA 정량화를 위해 적어도 5분 이상의 렘수면이 필요하다(30초 에폭을 기준으로 10개 이상의 렘수면 에폭) (전문가의견).
•REM 무호흡-저호흡지수가 15/hr 이상인 경우 RWA를 정량화하기 전 호흡으로 인한 영향에 대한 주의가 필요하며 가능하다면 수면무호흡 치료 후 재평가하는 것을 권고한다(전문가의견).
RWA 자동적 정량화
AASM 판독 가이드라인 버전 2.6에서는 RWA 자동적 정량화 방법에 대한 기술이 없다.
현재까지 다양한 RWA 자동적 정량화 방법이 발표되었으나 그 중 REM atonia index (RAI)가 가장 많이 연구되었으며 민감도가 94.6%로 높은 것으로 알려져 있다[12]. RAI는 아래와 같은 공식으로 계산할 수 있다[13].
amp = 렘수면 1초 평균 진폭 - 전후 30초 진폭 중 최소값
RAI = % [amp≤1 μV]/(100-% [1 μV<amp≤2 μV]): 1 μV 이하로 측정된 amp 수(초)/전체 렘수면에 해당하는 amp 수(초) 중 amp 크기가 1-2 μV로 측정된 amp 수(초)를 뺀 값.
하지만 RAI 분석을 제공하는 무료 상용화 프로그램이 아직 없으며, 아직 다양한 코호트에서 검증되지 않았다.
RWA 정량화에 대한 메타 분석 연구 결과 자동적 정량화는 수동적 정량화에 비해 정확도가 다소 떨어졌으며 환자 선별을 위해서만 활용하는 것을 권고하였다[14,15].
결 론
현재로서는 RWA 자동적 정량화를 위한 특정한 방법을 추천할 수 없다(권고사항).
RWA 정량화에서 제외해야 하는 잡음과 근전도 신호 확인
AASM 판독 가이드라인 버전 2.6에서는 잡음에 대한 언급이 없으며 주기성 사지운동일 때 나타나는 TA 근전도 활성은 RWA 정량화에서 제외하라는 내용이 유일하다.
기존 연구에서 호흡사건으로 나타나는 각성으로 증가하는 근전도 신호[9] 또는 호흡사건 또는 각성이 있는 3초 미니에폭은 제외하였다[11]. SINBAR 그룹에서는 3초 미니에폭을 기준으로 렘수면 기간을 정할 때 각성이 있는 에폭을 제외하였다. 하지만 30초 에폭을 기준으로 RWA를 정량화하는 경우 같은 기준을 적용할 때 제외되는 에폭이 과다할 수 있다.
결 론
•턱 근전도에서 명확하게 전극에서 나오는 잡음, 각성 또는 호흡신호에 따라 증가하는 근전도 활성을 제외하고 분석하는 것을 추천한다(권고사항).
•아직까지 렘수면 중 나타나는 이상행동에 의한 근잡음을 RWA로 평가 해야하는지에 대하여 합의가 이루어지지 않았으나 팔다리 움찔거림과 같은 경미한 활성은 RWA로 판단할 수 있다(전문가 의견).
비디오와 오디오 기록
RBD 진단을 위해 수면다원검사 중 비디오와 오디오를 잘 보는 것이 필수적이다. 또한 움직임과 꿈꾸는 행동, 발성(vocalization)을 정량화하는 것이 필요하다.
운동사건과 RBD 사건 기록
운동사건(motor event)은 비디오로 보이는 어떠한 움직임으로 3초 이상 간격으로 구분한다. RBD 사건(RBD episodes)은 꿈의 행동화와 연관된 하나 이상의 운동사건이나 발성으로 30초 이상 간격으로 구분한다. 위 사건을 기록할 때 주기 사지움직임이나 호흡과 연관된 소리는 제외한다. 기간, 빈도(/렘수면 10분 중), 움직인 신체부분, 잘 보이는지를 기술할 수 있으며 아래와 같이 종류를 분류하고 강도를 표시할 수 있다.
1) 운동사건이나 RBD 사건은 형태에 따라 단순 작은 움직임(simple minor movements, 옆사람이 알아차리지 못할 정도), 단순 주요 움직임(simple major movements, 옆 사람이 알아차릴 정도), 복잡한 움직임(complex movements, 꿈과 연관된 움직임)으로 구분하고, 강도에 따라 경미(부상위험 없음), 중등도(부상위험 있음), 심함(다칠 위험이 큼)으로 구분한다.
2) 발성은 형태에 따라 단순 작은 소리(의미, 감정 없는), 단순 주요 소리(의미있으나 감정이 없음), 복잡한 소리(의미 있는 대화 또는 꿈과관련 비명지름)로 구분하고, 강도에 따라 경미(낮은 소리), 중등도(일상대화), 심함(큰 소리)으로 구분한다.
정량화
정량화 방법으로 RBD 심각척도(RBD severity scale, RBDSS)를 가장 많이 사용한다. RBDSS는 움직임과 발성을 구분하여 움직임을 0-3점, 발성을 0-1점으로 측정한다. 구체적으로, 움직임은 RWA가 있으나 보이는 움직임은 없는 경우 0점, 원위부 또는 짧은 움직임(손 또는 발 움직임, 얼굴 움찔거림)이 있는 경우 1점, 근위부 움직임(자세변경이 없는 상태에서 근위부 팔다리를 단독 또는 연속해 움직임)이 있는 경우 2점, 몸통 움직임(몸통을 움직이거나 자세변경 또는 낙상이 나타남)이 있는 경우 3점으로 측정한다. 발성은 소리내지 않는 경우(코골이와 일부 소리는 있을 수 있음) 0점, 호흡관련 소리 외 모든 수면관련 소리(말하거나 소리지름, 중얼거림, 웃는 등)를 내는 경우 1점으로 측정한다[16].
전문가 조사결과
전문가 자문결과 대부분(87.5%)은 운동 또는 RBD 사건에 대한 기록을 하고 있거나 기록할 계획을 하고 있었다. 절반 이상의 전문가가 사건의 발생부위, 발성, 움직임이 눈에 보이는지, 발생시각을 기록하고 있었다.
결 론
•단순 또는 복잡한 움직임이 어느 시간에, 어떤 부위에 어떤 강도로 얼마나 자주 나타나는지를 기술할 수 있다(권고사항).
•움직임의 정량화가 필요하다면 RBDSS를 사용하는 것이 유용하다(전문가 의견).
RBD 진단을 위한 비디오-수면다원검사 권고사항
현재 RBD 진단을 위해 수면다원검사 시행은 필수적이다. 하지만 AASM 판독 가이드라인 버전 2.6에서는 RWA 정량화 방법과 비디오나 오디오 시행 권고사항이 통일되어 있지 않으며 RBD 환자에서 렘수면을 판독하기 어려운 경우가 있다.
IRBDSG의 가이드라인에 따르면 RBD 진단을 위해 1) RWA가 기술되어야 하며 상지 근전도를 기록하는 것이 진단 정확도를 높일 수 있으며 2) 렘수면 중 적어도 한번 이상의 RBD 삽화가 비디오/오디오에 기록되어야 한다. 또한 RBD 진단을 배제하기 위해선 적어도 15분간의 RBD 삽화가 기록되지 않은 연속적인 렘수면 에폭이 필요하다.
ICSD-3 기준에서는 RBD 병력이 명확하지만 수면다원검사에서 RWA만 관찰되고 RBD 삽화가 없는 경우에도 RBD로 진단할 수 있다. 하지만, IRBDSG에서는 이런 경우 RBD를 잠정적(provisional)으로 진단할 수 있으며 추후 수면다원검사 추적검사를 통해 RBD 진단을 확정하거나 배제해야 한다고 하였다.
IRBDSG에서 추천하는 RBD 진단방법은 현실 임상에서 적용하기 힘들다. 한번의 수면다원검사를 시행하였을 때 RWA와 RBD 삽화가 같이 나타나는 경우가 1/3에 불과하기 때문에 수면다원검사를 반복해야 하는 것에 대한 현실적 부담도 커서 ICSD-3 기준에 따라 RBD를 진단하는 것이 적합하다는 의견이 있다[7].
결 론
•꿈-행동화 병력이 있고 수면다원검사에서 RWA가 확인되면 RBD를 진단할 수 있다(권고사항).
•RWA는 SM 근전도만으로 판정할 수도 있지만 FDS를 추가하여 판단하는 것이 더 민감하므로 SM 근전도와 FDS 근전도를 부착하여 SM과 FDS 근전도 활성을 종합적으로 판단한다(권고사항).
전구단계 RBD 확인을 위한 비디오-수면다원검사
전구단계 RBD(prodromal RBD)
전구단계 RBD는 1) 꿈-행동화 병력 없이 나타나는 단독 RWA (isolated RWA, 정량화된 RWA가 RBD 진단에 사용하는 RWA의 진단 기준에 부합하거나 정상 성인 코호트의 95%를 초과하는 RWA가 있을 때) 또는 2) 렘수면 중 경미하지만 목적성 있는 움직임인 렘수면행동삽화(REM sleep behavior events, RBEs, 정상 성인 코호트의 90%를 초과하는 움직임)가 있을 때로 확인한다.
전구단계 RBD를 확인하기 위해 수면다원검사 시행이 필수적이며 렘수면 판독과 RWA의 정량화, 그리고 운동사건의 분류와 그에 대한 기술이 필요하다.
전문가 조사결과
전문가의 절반에서 임상적으로 전구단계 RBD를 고려하고 결과지에 보고하였다. 나머지는 임상적으로만 고려하고 보고하지는 않았다.
결 론
•전구단계 RBD는 수면다원검사에서 1) 단독 RWA가 보이면서 정량화한 RWA의 양이 정상 성인 코호트의 95%를 초과하거나 2) RBEs 사건이 있을 경우 고려한다(전문가 의견).
•이러한 소견이 보일 경우 판독지에 소견을 기술하는 것을 권고하며 임상적으로 주의 깊은 추적관찰이 필요하다(전문가 의견).
결 론
IRBDSG의 지침과 국내 수면전문가 의견을 종합하여 RBD 진단에 대하여 아래 내용을 추천한다.
1) RBD 진단을 위해 수면다원검사가 필수적이다.
2) 꿈-행동화 병력이 있고 수면다원검사에서 RWA가 확인되면 수면다원검사에서 RBD 사건 유무와 상관없이 RBD를 진단할 수 있다.
3) RWA가 정성적으로 확인되면 RWA 정량분석을 추천한다.
4) 상지 FDS 근전도를 추가 부착하여 RWA를 정량화하는 것이 RBD 진단 정확도를 높일 수 있다.
5) 30초 에폭 기준으로 SM 근전도 또는 SM과 FDS 근전도 활성을 이용해 RWA를 정량화하는 것을 추천한다.
6) RWA 정량화를 위해 최소 5분 이상의 렘수면이 필요하다.
7) RWA를 정량화할 때 호흡, 각성, 잡음 신호에 대한 주의가 필요하다.
Supplementary Materials
The online-only Data Supplement is available with this article at https://doi.org/10.13078/jsm.230020.
RBD 진단 수면다원검사 가이드라인 자문 결과정리
Notes
Hye-Rim Shin, Jun-Sang Sunwoo, Jin-Sun Jun, and Jung-Won Shin, contributing editors of the Journal of Sleep Medicine, were not involved in the editorial evaluation or decision to publish this article. All remaining authors have declared no conflicts of interest.
Author Contributions
Conceptualization: Jung-Ick Byun, Ki-Hwan Ji, Ki-Young Jung. Data curation: Jung-Ick Byun, Ki-Hwan Ji. Formal analysis: Jung-Ick Byun, KiHwan Ji. Funding acquisition: Jung-Ick Byun, Ki-Hwan Ji, Ki-Young Jung. Investigation: Hye-Rim Shin, Dae Lim Koo, Yu Jin Jung, Tae-Joon Kim, Jun-Sang Sunwoo, Tae-Won Yang, Jin-Sun Jun, Jung-Won Shin. Supervision: Ki-Young Jung. Validation: Ki-Hwan Ji. Writing—original draft: Jung-Ick Byun. Writing—review & editing: Hye-Rim Shin, Dae Lim Koo, Yu Jin Jung, Tae-Joon Kim, Jun-Sang Sunwoo, Tae-Won Yang, Jin-Sun Jun, Jung-Won Shin, Ki-Hwan Ji, Ki-Young Jung.
Funding Statement
This study was funded by Korean Sleep Research Society research fund.
Acknowledgements
We would like to express our gratitude to all of the expert Consensus Panel who participated in this survey: Dae Lim Koo (Department of Neurology, SMG-SNU Boramae Medical Center, Seoul, Korea); Jee Hyun Kim (Department of Neurology, Ewha Womans University Seoul Hospital, Seoul, Korea); Kee Hyung Park (Department of Neurology, Gachon University Gil Medical Center, Incheon, Korea); Kwang Ik Yang (Department of Neurology, Soonchunhyang University Cheonan Hospital, Cheonan, Korea); Sang-Ahm Lee (Department of Neurology, Asan Medical Center, Seoul, Korea); Ki-Young Jung (Department of Neurology, Seoul National University Hospital, Seoul, Korea); Eun Yeon Joo (Department of Neurology, Samsung Medical Center, Seoul, Korea); and Kyoung Jin Hwang (epartment of Neurology, Kyung Hee University Hospital, Seoul, Korea).

