체인스토크스 호흡과 급성 뇌경색의 예후
Cheyne-Stokes Respiration and the Outcome of Acute Ischemic Stroke
Article information
Trans Abstract
Objectives
Cheyne-Stokes respiration (CSR) is frequently observed in acute stroke patients. In case of heart failure, CSR has been reported to be a poor prognostic factor. However, whether CSR has negative predictive value in stroke is not established yet. We aimed to investigate the relation between the presence of CSR and the outcome of acute stroke.
Methods
We investigated the patients who were admitted with acute ischemic stroke and received sleep apnea test. We collected data on demographics, risk factors, etiologic subtypes and the parameters associated with respiratory events in sleep apnea test. Primary outcome was the occurrence of early neurologic deterioration (END) within 3 weeks. Secondary outcome included the modified Rankin Scale (mRS) score at 3 months after stroke. We assessed the risk of poor outcome associated with CSR using multivariate logistic regression.
Results
Among 182 patients, 35 (19.2%) showed CSR in sleep apnea test. The presence of CSR in acute stroke was not associated with END, but associated with increased risk of 3 or higher mRS score at 3 months (odds ratio, 3.02; 95% confidence interval, 1.39 to 6.55) in univariate analysis. The association was still significant in large artery atherosclerosis group in stratified analysis. However, this association was insignificant in multivariate analysis which revealed that poor outcome at 3 months was associated with obstructive sleep apnea, as well as territory of internal carotid artery or basilar artery, initial National Institutes of Health Stroke Scale, and history of previous stroke.
Conclusions
The presence of CSR was associated with poor functional outcome after acute stroke. However, large scaled study is needed to confirm the role of CSR as an independent prognostic factor of stroke.
서 론
주기적 중추성 수면무호흡증(central sleep apnea, CSA)의한 형태인 체인-스토크스 호흡(Cheyne-Stokes respiration, CSR)은 급성 뇌졸중 환자의 10~40%에서 관찰된다[1]. 대개 급성 뇌졸중 발병 직후 나타나, 시간이 지나면서 저절로 호전되는 경향을 보인다[2-4].
CSR은 뇌졸중과 심부전이 동시에 있었던 환자에서 1818년 Cheyne에 의해 처음 기술되었다[5]. 초기에는 호흡 중추인 연수(medulla)와의 연관성이 제안되었으나, 연수 병변에서 나타나는 호흡의 특징은 주기적 호흡(periodic breathing)보다는 실조성 호흡(ataxic breathing)임이 알려졌고, 이후 양측성 숨뇌위병변(supramedullary lesion), 크거나 심한 뇌졸중에서 잘 나타나는 것이 보고되었다[6-9]. Stokes가 1854년 CSR과 심장 질환과의 관련성을 제안한 이후[10], 울혈성 심부전 환자에서 CSR이 흔히 나타나는 것은 잘 알려진 사실이 되었다.
CSR은 증가-감소(crescendo-decrescendo) 형태로 무호흡(또는 저호흡)과 과호흡이 번갈아 나타나는 것이 특징으로, 이러한 호흡 형태는 환기(ventilatory) 조절 시스템의 불안정성을 시사한다. Cheyne이나 Stokes는 주로 사망을 앞둔 환자에서 CSR을 관찰하였으나[5,10], 이후 심각하지 않은 환자에서도 호흡곡선(respirogram)에 CSR이 드물지 않게 나타나는 것을 알게 되었다. 심부전에서는 순환(circulation)이 지연되기 때문에 저호흡 및 과호흡에 대한 인식과 교정이 지연되고, 그 결과 혈액 내 가스 변동이 커져 과한 호흡 보상이 반복되는 것으로 CSR의 기전이 설명되어 왔다. 그러나 순환 지연 외에도 다른 요인들이 관여할 것으로 생각되며, 특히 심부전이 없는 뇌졸중에서 나타나는 CSR의 기전은 아직 불명확하다[1].
폐쇄성 수면무호흡(obstructive sleep apnea, OSA)은 많은 연구를 통해 심혈관계 질환 및 뇌졸중의 예후에 나쁜 영향을 주는 것으로 알려졌다[11]. CSR은 심부전에 있어서는 나쁜 예후 인자로 보고되었다[1]. 그러나 CSR 자체가 심부전의 예후에 악영향을 미치는가에 대해서는 논란이 있다. 지속형 양압기 치료(continuous positive airway pressure, CPAP)가 CSR을 줄이고 심장 기능을 호전시키는 것으로 보고되기도 하였으나[1], 근래 무작위 대조 연구에서는 adaptive servo ventilation 치료군에서 사망률이 높은 것으로 확인되어[12], CSR이 심한 심부전에 대한 보상 작용으로 이득이 된다는 견해도 있다[13].
그렇다면 CSR과 뇌졸중의 예후 관계는 어떠할까? OSA와 뇌졸중의 연관성은 많은 연구를 통해 비교적 잘 정립되어 있는 반면, CSA와 뇌졸중에 대한 연구는 아직 부족한 상태이다. Parra 등은 급성 뇌졸중 환자에서 CSR이 관찰되었던 경우 사망률이 2.8배 높음을 보고하였다[14]. 그러나 뇌졸중의 심각도로 보정하지는 않았다[14]. Sahlin 등은 교란 변수 보정 후에도 사망률과 관련이 된 것은 OSA이지, CSA가 아님을 보고 하였다[15]. 그러나 이 연구는 CSR에 대해 따로 분석을 하지는 않았다[15].
저자들은 작은 병변이며 심장 질환이 없는 뇌졸중 환자에서도 CSR을 자주 관찰하였고, 이 경우 대체로 큰 뇌혈관 뇌경색임을 인지하였다[16]. 따라서 눈에 보이는 뇌경색은 작더라도 허혈 영역(hypoperfused area)이 커서 마치 큰 뇌졸중이 온 것처럼 환기 조절 시스템이 반응하는 것이며, 그렇다면 CSR의 존재가 불량한 예후의 지표일 것이라는 가설을 세우게 되었다.
이 연구의 목적은 대규모 급성 뇌경색 환자군에서 CSR의 뇌졸중 결과에 대한 예측 가치를 평가함이다.
방 법
대 상
이 연구는 2014년 5월부터 2016년 2월까지 21개월 동안 강원대학교병원 신경과에 급성 뇌경색 발병 후 일주일 내에 내원하여 입원 치료를 받은 환자들을 대상으로 하였다. 강원대학교병원은 2009년부터 보건복지부 산하 강원권역 심뇌혈관센터를 운영하고 있으며, 뇌졸중으로 입원한 모든 환자의 정보를 전향적으로 수집하여 등록하고 있다. 이 연구의 대상 선정과 각종 임상 정보의 수집은 강원권역 심뇌혈관센터 뇌졸중 등록부를 활용하였다. 이 연구는 강원대학교병원 기관윤리심의위원회의 승인을 받았다(KNUH 2016-03-007-001).
임상 정보 및 평가
환자의 성 및 연령 변수와 뇌졸중 발생의 위험 인자로 알려진 뇌졸중 병력, 고혈압, 당뇨, 고지혈증, 신체질량지수(body mass index), 흡연, 심방세동, 심부전 등에 대한 자료를 수집하였다. 방문 당시 신경학적 결손의 심각도는 미국립보건원 뇌졸중척도(National Institutes of Health Stroke Scale, NIHSS)를 이용하여 측정하였다. 뇌졸중의 후유 장애는 장애 평가지표(modified Rankin Scale, mRS)로 평가하여 발병 전, 발병 1개월 후 그리고 발병 3개월 후의 점수를 각각 수집하였다[17]. 그리고 뇌졸중 발병 3주 내에 악화나 재발(early neurologic deterioration, END) 여부를 수집하였다[18]. 뇌졸중의 결과는 외래 방문 시 평가하였고, 외래 방문을 하지 못한 경우는 전화 설문을 통해 평가하였다.
허혈성 뇌졸중의 원인에 따른 아형 분류는 Trial of Org 10172 in Acute Stroke Treatment(TOAST) 분류에 따라 대형 동맥죽상경화증(large artery atherosclerosis, LAA), 소혈관폐색(small vessel occlusion, SVO), 심인성색전증(cardioembolism, CE), 다른 질환에 의한 원인(stroke of other determined etiology), 원인 미상(stroke of undetermined etiology)으로 나누었다[19].
병변의 해부학적 위치에 따라서는 대뇌 좌우 반구 또는 양측 모두, 천막 상하부 또는 상하부 모두(supra-, infra-tentorial or both)로 구분하였고, 침범 혈관의 영역(symptomatic vascular territory)별로 10군으로 분류하고, 두 영역 이상에서 병변이 발견되는 경우 다영역으로 분류하였다.
심장 질환에 대한 지표로, 입원 기간 중 경흉부심초음파(transthoracic echocardiography, TTE)검사를 통해 좌심방 크기[left atrial(LA) size(mm)], 좌심방 용적 지표[LA volume index, LAVI(mL/m2)], 좌심실 박출률[left ventricle ejection fraction, LVEF(%)], 국소벽운동 이상(regional wall motion abnormality) 정보를 수집하였다. LAVI는 최대 좌심방 용적을 체표면적으로 나누어 구하였다. TTE에서 중등도 이상의 판막 기능의 이상이 있는 경우 유의한 판막 질환이 있는 것으로 분류하였다.
수면 중 호흡 평가
입원 기간 동안에 이동형 기기(Embletta×10, Embla-Medcare, Reykjavik, Iceland)를 이용하여 야간에 수면무호흡검사를 수행하였다. 이 장비는 코를 통한 공기 흐름 감지기, 호흡운동 감지를 위한 가슴 및 복부 띠, 자세 감지기, 산소 측정기를 포함하고 있다. CSR 유무와 뇌졸중 발병 시각으로부터 수면검사까지의 시간 정보를 수집하였다.
CSR의 정의는 다음과 같이 미국수면학회의 2016년 진단기준(American Academy of Sleep Medicine criteria, version 2.3)을 따라[20], 다음 두 요건을 만족하는 경우로 정의하였다.
1) 중심성 무호흡(central apnea)이나 중심성 저호흡(central hypopnea)이 3번 이상 연속적으로 나타나며, 무호흡 또는 저호흡 사이에는 증가와 감소(crescendo and decrescendo) 패턴의 호흡의 진폭 변화가 나타남. 한 사이클의 길이는 40초 이상.
2) 2시간 이상 모니터링을 하였을때, 수면 1시간당 5번 이상의 중심성 무호흡 또는 중심성 저호흡이 증가-감소 호흡패턴과 연관하여 나타남.
분 석
수면무호흡검사에서 CSR 유무에 따른 임상적 지표들을 비교하였다. 연속 변수와 척도 변수는 중앙값과 inter-quartile range(IQR)로, 범주형 변수는 수와 백분율로 표시하였다. 연속 변수와 척도 변수는 Mann-Whitney test를 이용하였고, 범주형 변수는 chi-square test나 Fisher test로 검정하였다. 뇌졸중의 결과는 END가 있었던 경우, mRS 3점 이상인 경우를 불량한 것으로 분류하였다. CSR이 뇌졸중의 결과에 미치는 영향은 logistic regression으로 분석하였다. CSR이 뇌졸중의 결과에 미치는 독립적 영향을 평가하기 위해서 뇌졸중의 원인에 따른 아형별 층화 분석과 다변량 분석을 하였다. 단변량 분석에서 뇌졸중의 불량한 예후와 관련되었던 요인(p-value<0.1)과 CSR을 다변량 분석의 변수로 포함시켰다. p-value<0.05인 경우 통계적으로 유의한 것으로 간주하였다. 통계적 분석은 SPSS Statistics version 23(IBM Corp., Armonk, NY, USA)을 사용하였다.
결 과
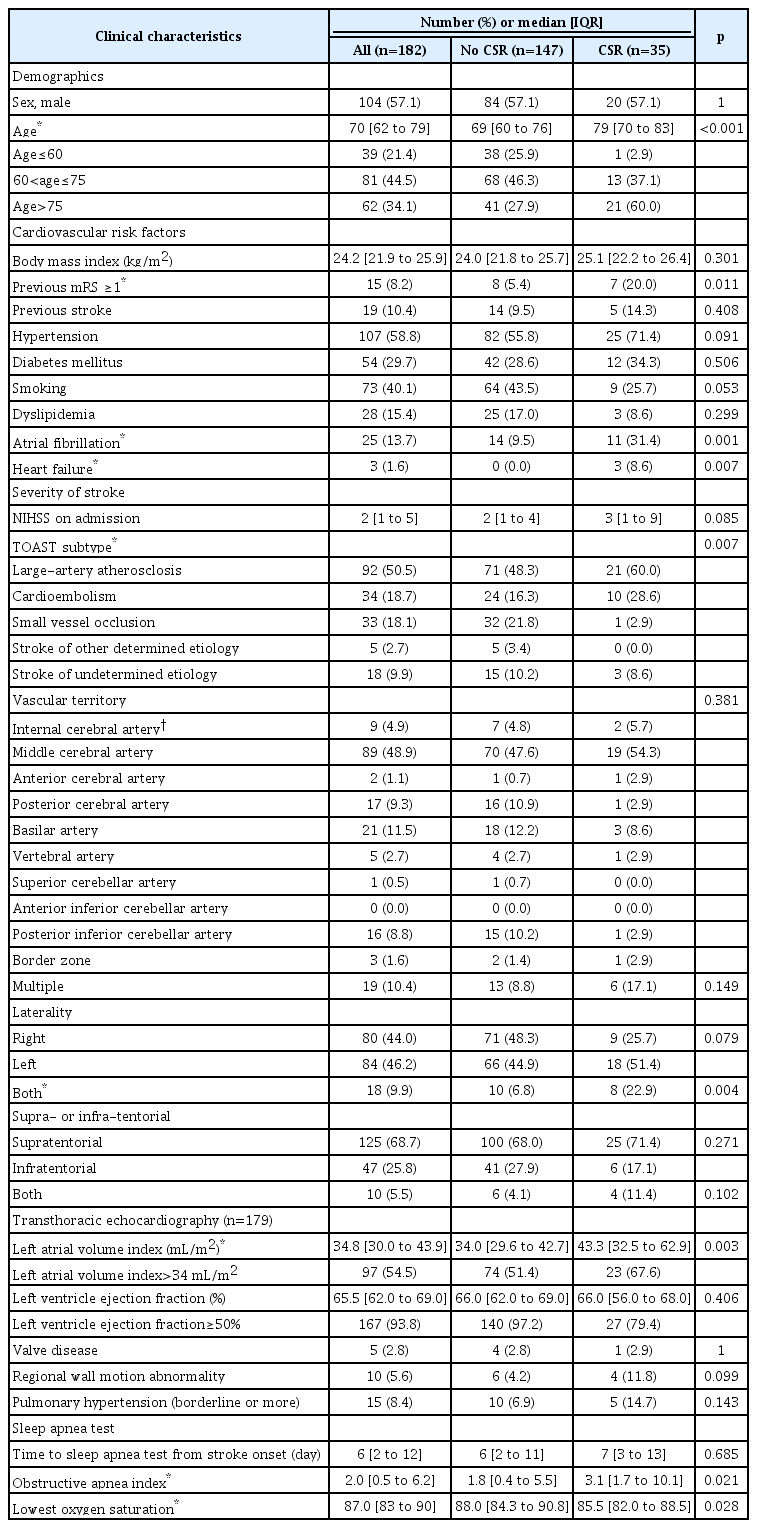
529명의 급성 허혈성 뇌졸중 환자들이 입원하였고, 그중 185명의 환자들이 수면무호흡검사를 받았다. 강원대학교병원에서는 모든 급성 뇌경색 환자에게 병실에서 수면무호흡검사를 권유하였으나, 비용과 기기 부족으로 모든 환자에서 시행하지는 못하였다. 그중 2명은 수면무호흡검사를 도중에 그만두어 충분한 자료를 얻지 못하여 제외하였다. 1명은 중추성 주기적 무호흡이 관찰되었으나, 증가-감소(crescendo-decrescendo)의 형태가 전형적이지 않으면서 코골이가 동반되어 CSR 유무에 따라 분류할 수 없었다. 결과적으로 182명의 자료를 토대로 분석하였다. 수면 중 호흡 장애에 대해 양압기 치료를 지속적으로 받은 환자는 없었다. 수면무호흡검사를 받은 환자들(평균 69.04, 표준편차 12.2)이 받지 않은 환자들(평균 73.4, 표준편차 11.1)보다 젊었고, 성별 차이는 없었다.
CSR 유무에 따른 임상적 특징
182명 중 35명(19.2%)에서 CSR이 관찰되었다. 급성 뇌졸중 발병으로부터 수면무호흡검사를 받을 때까지의 시간의 중앙값은 6일(IQR, 2 to 12)로 CSR 유무에 따른 차이는 없었다.
연령은 CSR군(median, 79; IQR, 70 to 83)이 CSR이 없는 군(median, 69; IQR, 60 to 76)에 비해 10세가량 더 많았다. 또한 CSR군에서 심방세동(atrial fibrillation)(31.4% vs. 9.5%)과 심부전(heart failure)(8.6% vs. 0.0%)의 빈도가 높았다. 기존의 장애를 갖고 있는 환자가(mRS가 1점 이상) CSR군에서 더 많았다.
TOAST 분류에 따라 분류하였을 때 SVO 환자군에서는 CSR이 단 한 명(2.9%)에서만 관찰되어 다른 원인군에 비해 CSR이 유의하게 적었다(p=0.007). 이 환자는 뇌졸중 발병 1개월 후부터 운동 시 숨이 참(dyspnea on exertion, functional class II), 오목 부종이 생겼고, LVEF가 보존된 심부전(heart failure with preserved LVEF)으로 진단받았다.
양측 반구 모두에 병변이 있는 경우가 CSR군에서 CSR이 없는 군에 비하여 의미 있게 많았다(22.9% vs. 6.8%). 그 외 혈관 영역이나 천막 상하부, 좌우 반구에 따른 병변의 위치 차이는 CSR 유무와 유의한 관련이 없었다.
심장 초음파는 179명(98%)에서 검사하였는데, 좌심방의 크기(LAVI)가 CSR군에서 컸다(median, 43.3; IQR, 32.5 to 62.9 mL/m2 vs. median, 34.0; IQR, 29.6 to 42.7 mL/m2) (Table 1).
CSR과 뇌졸중의 예후
단변량 분석(Univariate analysis)
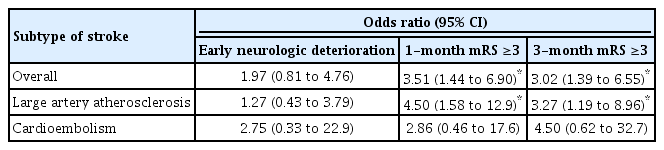
END는 31명(17%)에서 발생하였으며, CSR의 존재가 END 발생을 유의하게 높이지는 않았다. 뇌졸중 원인별로 LAA와 CE에 따라 층화 분석하여도 유의한 영향은 없었다.
1개월 mRS는 175명(96%)에서 조사되었다. mRS 3점 이상의 불량한 예후를 보일 위험이 CSR 군에서 높았다 [odds ratio(OR), 3.51; confidence interval(CI), 1.44 to 6.90]. 뇌졸중의 원인별 아형에 따라 층화 분석했을 때 LAA에서는 CSR이 불량한 예후와 유의하게 관련이 있었지만(OR, 4.50; CI, 1.58 to 12.9), CE에서는 유의하지 않았다.
3개월 mRS는 177명(97%)에서 평가되었고, CSR이 있는 군에서 mRS 3점 이상의 불량한 예후를 보일 위험이 역시 높았다(OR, 3.02; CI, 1.39 to 6.55). 뇌졸중의 원인별 아형에 따라 분석했을 때 LAA에서 CSR이 불량한 예후와 유의하게 관련이 있었으며(OR, 3.27; CI, 1.19 to 8.96), CE에서는 관련성이 유의하지 않았다(Table 2).
다변량 분석(Multivariate analysis)
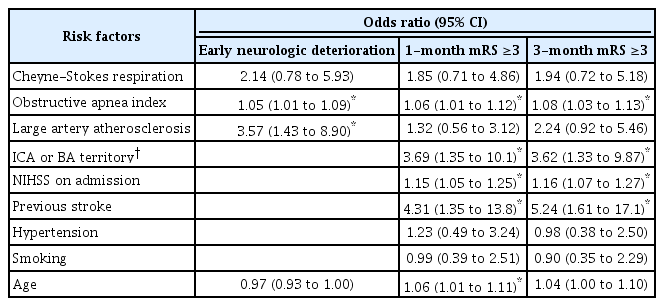
END와의 관련성을 CSR 외에 연령, LAA, obstructive apnea index(OAI)로 다변량 logistic regression을 한 결과, CSR과 END의 관련성은 유의하지 않았다. END는 LAA에 의한 뇌졸중에서 3.57배(CI, 1.43 to 8.90) 발생하였고, OAI가 1 상승할 때마다 1.05배(CI, 1.01 to 1.09) 발생 위험이 높았다.
1개월, 3개월에 불량한 예후(mRS 3점 이상)를 CSR 외에 연령, 흡연, 고혈압, 뇌졸중의 병력, 방문 시 NIHSS, 속목동맥(internal carotid artery, ICA)이나 뇌바닥동맥(basilar artery, BA) 영역 병변, OAI로 다변량 분석을 하였다. 1개월 mRS 3점 이상은 고연령, 뇌졸중의 병력, NIHSS, LAA, ICA나 BA 영역 병변, OAI와 관련이 있었고, 3개월 mRS 3점 이상은 뇌졸중의 병력, NIHSS, LAA, ICA나 BA 영역 병변, OAI와 여전히 유의한 관련성을 보였다. 그러나 CSR과 1개월 및 3개월 예후와의 연관성은 다변량 분석 결과 유의하지 않았다(Table 3).
LAA로 인한 뇌경색 군에서만 다변량 분석을 한 결과 1개월, 3개월의 불량한 예후는 역시 OAI와 NIHSS와 관련되었고, CSR과의 관련성은 유의하지 않았다(Supplementary Table 1 in the online-only Data Supplement).
고 찰
CSR은 뇌경색의 END와는 유의한 관련이 없었으나, 발병 후 1개월과 3개월의 불량한 기능적 예후(mRS 3 이상)와는 상관이 있었다. 원인에 따른 요인을 배제하고자 시행한 뇌졸중 아형별 분석에서도, 이러한 관련은 LAA군에서 유의하였다. 그러나 예후와 연관되는 다른 요인과 함께 다변량 분석을 하면 CSR의 유의성은 떨어졌다. 반면 OSA는 다변량 분석에서도 END, 1개월과 3개월 mRS 모두와 관련되는 유일한 인자로 나타났다. 이는 뇌졸중 후 사망률이나 재발 위험이 OSA군에서 높았던 이전의 연구들과 맥을 같이한다[11,15]. OSA는 혈역학적 변화를 초래하여 허혈 상태의 뇌조직에 비가역적 손상을 줄 수도 있고, 흡인(aspiration) 및 호흡정지 등의 합병증을 가져올 수 있기 때문이다[1]. 또한 주간 졸림, 피로나 인지기능 저하를 통해 뇌졸중 후 회복에 악영향을 줄 수 있다[21]. 뿐만 아니라 CPAP 치료가 뇌졸중의 기능적 예후를 향상시키는 것이 보고되었고, 그래서 OSA는 뇌졸중 급성기부터 치료하는 것이 추천된다[22].
이 연구는 CSR과 뇌졸중에 관한 두 가지 중요한 궁금증에 답하는 데 도움을 준다. 첫째, CSR이 뇌졸중의 불량한 결과를 예측하는가? 뇌졸중 급성기에 CSR이 보이는 경우 회복기 이후에 장애가 남을 가능성이 높다고 할 수 있다. 특히, 뇌졸중 전부터 CSR이 있었을 가능성이 있는 CE군과 CSR이 거의 나타나지 않으며 심각도가 낮은 편인 small vessel occlusion군을 제외한 LAA군 안에서 보여진 CSR과 뇌졸중의 예후와의 관계는 의미 있는 소견이다. 그러나 뇌졸중의 심각도나 뇌졸중의 과거력, 나이, OSA로 보정한 후에는 CSR과 예후와의 관계가 유의하지 않아 CSR이 방관자(bystander)일 가능성을 배제할 수 없다. 둘째, CSR이 뇌졸중의 예후에 나쁜 영향을 주는가? 3주 이내의 악화나 재발은 관련이 유의하지 않았던 것은, CSR이 뇌졸중의 결과이지 원인이나 악화 요인으로 작용하지는 않는다는 하나의 간접적인 증거가 될 수 있다. 악화와 재발이 더 빈번하지 않았다면 왜 1개월과 3개월의 기능적 결과는 CSR군에서 더 나쁠까? 이러한 현상은 LAA군에서 두드러졌는데, 3주 이후 악화 또는 재발이 더 빈번할 가능성도 있겠으나, CSR이 처음부터 심한 뇌졸중에 동반되기 때문이거나, CSR군에서 회복이 더딘 것으로 해석할 수 있다.
CSR은 OSA에 비해 산소포화도 저하나 흉곽 내압(intrathoracic pressure)의 변동, 교감신경계 항진 등의 악영향이 대체로 적다. 또한 CSR의 과호흡 기간 동안 유발되는 폐 용적의 증대, 미주신경 활성의 증가, 호흡성 알칼리증이 심장 근육에 좋은 영향을 줄 수 있다는 의견도 있다. 이러한 이유로 CSR이 뇌졸중의 악화나 재발에 끼치는 직접적인 영향도 OSA에 비해 적을 것으로 추정할 수 있다. 직접적인 증거는 CSR을 치료하여 치료 성과에 따른 뇌졸중의 결과를 평가함으로써 얻어질 수 있을 것이다.
이 연구의 제한점은 첫째, 수면무호흡검사가 급성 뇌경색으로 입원한 모든 환자에 대해 이루어지지 못했다는 데에 있다. 한국에서는 수면무호흡검사에 대해 의료보험 지원이 되지 않아, 초고령자, 독거인, 저소득층에서 주로 평가를 할 수 없었다. 그러나 이러한 대상자 탈락이 CSR 유무에 따른 양군 간 비교에 있어서 선택 비뚤림을 가져올 가능성은 적다. 두 번째, CSR이 기존에 있었는지 뇌졸중으로 인해 발생한 것인지를 구분할 수는 없었으며, CSR이 회복기에도 지속되었는지 추적하지 못했다. 세 번째, 뇌졸중의 원인에 따른 아형별로 CSR 자체의 예후와의 관련성을 다변량 분석을 통해 평가하기에 대상 수가 충분하지 않았다.
그럼에도 이 연구는 급성 뇌경색에서 CSR과 뇌졸중의 예후의 관련성에 대해 연구한 첫 결과이며, 층화 분석 및 다변량 분석으로 교란 변수 보정을 하여 가치가 있다.
이 연구 결과 급성 뇌졸중에서 CSR은 불량한 예후와 관련됨을 알 수 있었다. 그러나 CSR 자체가 불량한 예후의 독립적인 지표일 것이라는 가설을 증명하기 위해서는 더 큰 규모의 연구가 필요하다.
Supplementary Materials
The online-only Data Supplement is available with this article at https://doi.org/10.13078/jsm.190034.
Acknowledgements
This research was supported by Research Program 2016 funded by Seoul National University College of Medicine Research Foundation (800-20170141).
Notes
The authors have no potential conflicts of interest to disclose.
Author Contributions
Conceptualization: Su-Hyun Han, Seo-Young Lee. Data curation: Seongheon Kim, Seo-Young Lee. Formal analysis: Yuna Kim, Seo-Young Lee. Investigation: Seo-Young Lee. Methodology: Seo-Young Lee, Su-Hyun Han. Supervision: Seung-Hwan Lee, Seo-Young Lee. Writing—original draft: Yuna Kim, Su-Hyun Han. Writing—review & editing: Seongheon Kim, Seung-Hwan Lee, Seo-Young Lee.