Association between Sleep Quality and Non-Vertiginous Dizziness: A Hospital-Based Case-Control Study
수면의 질과 비현훈어지럼 간의 연관성: 병원기반 환자-대조군 연구
Article information
Trans Abstract
Objectives:
Poor sleep quality can impair daytime function and evoke fatigue and excessive daytime sleepiness. Dizziness is one of the common subjective complaints and attributed to various medical and neuropsychological disorders. But influence of poor sleep quality on dizziness has not been fully studied. We hypothesized the patients with poor quality of sleep might feel non-vertiginous dizziness (NVD). The aim of this study is to investigate the association between sleep quality and development of NVD.
Methods:
We recruited 106 patients who had presented NVD in neurology department of Soonchunhyang University Cheonan Hospital from July 1st, 2009 to June 30th, 2010. They completed the following questionnaires: the Pittsburgh Sleep Quality Index (PSQI), the Insomnia Severity Index (ISI), the Fatigue Severity Index, the Epworth Sleepiness Scale, Sleep Apnea scale of the Sleep Disorders Questionnaire and Beck Depression Inventory (BDI). 116 dizziness-free controls were recruited via Health Screening Center and also completed the same questionnaires.
Results:
Patient with NVD had significantly higher PSQI and ISI score compared with the controls (PSQI: 7.7±4.4 vs. 5.4±2.6, p<0.001, ISI: 9.7±7.0 vs. 6.8±4.4, p<0.001). In multiple logistic regression analysis adjusted for age, sex, body mass index, and BDI, poor sleep quality was significantly associated with NVD. Fully adjusted odds ratio (OR) for NVD associated with 1 unit increase in PSQI was 1.15 [95% confidence interval (CI): 1.04-1.26]. Insomnia (ISI≥15) was significantly associated with NVD (OR=4.43, 95% CI: 1.66-11.81).
Conclusions:
This study suggests that the poor quality of sleep is associated with NVD.
서 론
신체적으로 건강한 상태를 유지하고 효과적인 수행능력을 유지하기 위해서는 적정 수면시간뿐만 아니라 수면질 또한 중요하다. 잠을 자는 동안 생리적, 신경인지과정이 일어나게 되는데 만약 적절한 수면이 이루어지지 않는다면 이러한 과정들이 손상을 입게 된다.1 즉, 수면질이 떨어지면 주간졸림을 포함한 다양한 주간 기능 저하가 나타날 수 있으며, 어지럼을 호소할 수 있다.2
어지럼이란 양쪽 전정계 긴장도의 균형이 깨지거나, 시각계, 체성감각계, 전정계로부터 받은 정보가 중추신경계에 각인되어 있는 패턴과 서로 다를 때 발생하는 공간지남력 이상에 의해 나타나는 일종의 인지기능장애로 볼 수 있다.3 어지럼은 다양한 원인에 의하여 발생할 수 있는데, 증상 및 원인에 따라 분류하는 방법은 여러 가지가 있다. 어지럼의 양상에 따라 현훈과 비현훈어지럼으로 나눌 수 있다. 현훈은 말초 및 중추 전정신경계의 불균형에 의해 발생하며 비현훈어지럼의 경우 전실신어지럼, 평형이상, 두중감 및 모호한 표현의 비정형어지럼 등이 포함될 수 있다.4 비현훈어지럼은 증상이 모호하거나 비특이적이며 만성적으로 호소하는 경우가 있어 감별이 쉽지 않다. 이러한 비현훈어지럼을 호소하는 환자에서 수면의 질이 저하되어 있을 가능성이 크다.2 하지만 문헌적으로 수면질 저하와 어지럼의 연관성에 대한 연구가 많지는 않다. 이에 저자는 수면질 저하와 비현훈어지럼 간의 연관성에 대하여 알아보고자 하였다.
방 법
환자군 및 대조군
환자군은 2009년 7월 1일부터 2010년 6월 30일까지 어지럼을 주소로 순천향대학교 천안병원 신경과 외래를 내원한 환자들을 대상으로 하여 수면설문지 및 어지럼설문지를 작성하게 하였다. 모든 설문 대상들에게 연구내용 및 방법을 본인 및 보호자에게 설명하고 동의를 받았으며 순천향대학교 천안병원 임상시험심사위원회의 승인을 받았다. 스스로 설문지를 작성할 수 있는 수준의 지적 능력을 갖춘 18세 이상 60세 미만으로 신경과적, 정신과적, 중증의 내과적 질환을 동반하지 않은 일상생활이 충분히 가능한 환자로서 내원 전 어지럼을 한 달 이상 호소하는 환자 106명을 대상으로 하였다. 현훈의 원인이 되는 전정신경염, 양성돌발성두위현훈, 메니에르병, 중추성 질환으로 소뇌경색, 추골기저동맥부전 등은 제외되었고, 비현훈어지럼 환자만을 포함한 것이다. 대조군은 2009년 7월부터 2010년 6월까지 동일한 시기에 건강검진을 목적으로 건강검진센터를 내원한 사람들 중 문진을 통하여 어지럼이 없는 건강한 성인 116명을 대상으로 하였다.
방 법
수면설문지의 평가 항목으로는 피로도를 평가하는 Fatigue Severity Scale(FSS), 수면질을 평가하는 Pittsburgh Sleep Quality Index(PSQI), 수면무호흡증을 평가하는 Sleep Apnea scale of Sleep Disorders Questionnaire(SA-SDQ), 불면증 정도를 나타내는 Insomnia Severity Index(ISI), 주간수면과 다를 측정하는 Epworth Sleepiness Scale(ESS)로 구성되었다. FSS는 피로에 대한 9개 항목으로 이루어져 있으며, 피로의 정도에 따라 1점에서 7점까지 점수를 매겨 평균점수가 4점 이상이면 임상적으로 의미가 있는 피로를 나타낸다.5 PSQI의 세부항목으로는 주관적인 수면질, 수면잠복기, 수면기간, 습관적 수면효율, 수면장애, 수면관련 약물의 사용, 주간기능장애 등으로 구성되어 있으며 수면질에 대해 평가하는 데 사용된다. 전체 점수가 5보다 크면 수면질이 저하되어 있는 것을 의미한다.6 SA-SDQ는 나이 및 흡연력, 체질량지수, 코골이와 관련된 증상에 관하여 12개 항목으로 되어 있으며, 항목별 5점씩 최대 60점을 기준으로 점수를 매긴다. 남자의 경우 32점, 여자의 경우 36점 이상인 경우 수면무호흡증을 의심할 수 있다.7 ISI는 수면질과 관련된 7가지 항목으로 되어 있으며, 항목별 4점씩 최대 28점을 기준으로 점수를 매긴다. 7점 이하는 불면증을 시사하지 않으며(no clinically significant insomnia), 8~14점 이상인 경우 불면증으로 고려할 수 있으며(subthreshold insomnia), 15점 이상인 경우 임상적으로 불면증으로 생각할 수 있다(clinical insomnia).8 ESS는 8가지 일상생활에서 졸리는 정도에 대해 각 항목당 0점에서 3점까지 배점을 가지고 최대 24점을 기준으로 점수를 매긴다. 10점 이상은 의미있는 주간졸림을 고려할 수 있다.9
우울증 진단을 위해 Beck Depression Inventory(BDI)를 사용하였으며, 21개의 항목에 대하여 0점에서 3점까지 배점을 가지고 점수를 매기며, 10~16점은 경도, 17~29점은 중등도, 30점 이상은 중증을 고려할 수 있으며, 점수가 높으면 높을수록 정도가 심한 것을 의미한다.10
어지럼 분류는 어지럼의 특징(주위사물이나 내 자신이 빙빙 돈다, 어질거린다, 비틀거리며 균형잡기가 어렵다, 머리속이 멍하고 상쾌하지 않다), 무엇을 하던 중 발생하였는지, 지속시간, 빈도, 동반 증상에 관한 임상 양상 및 신경학적 진찰을 통해 현훈(주위사물이나 내 자신이 빙빙 돈다)과 비현훈어지럼(어질거린다, 비틀거리며 균형잡기가 어렵다, 머리속이 멍하고 상쾌하지 않다)으로 분류하였다.
통계 방법
환자군과 대조군에서 일반적 특성에 대한 평균과 빈도를 제시하였으며, 연속변수의 경우 t 검정을, 범주형 변수의 경우 카이제곱 검정을 이용해 두 군 간의 차이를 비교하였다. 수면과 관련된 평가 지표(PSQI, SA-SDQ, ISI, ESS, FSS)와 비현훈어지럼 간의 관련성을 평가하기 위하여 로지스틱 회귀분석을 수행하였으며, 혼란변수의 영향을 보정하기 위하여 나이, 성별, 체질량지수, BDI를 순차적으로 보정하였다. 모든 통계 처리는 STATA(StataⓇ 11.0, Stata Corp, College Station, TX, USA)를 이용하였다.
결 과
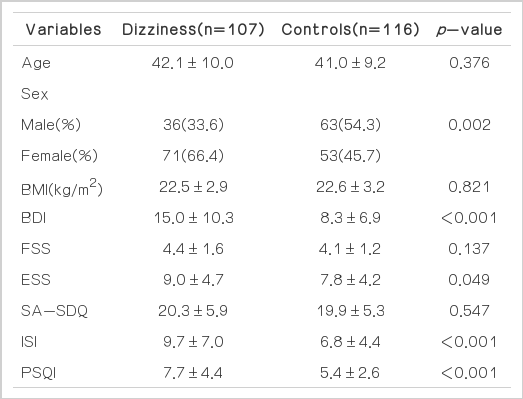
환자군과 대조군의 평균 연령과 체질량지수는 통계적 차이는 없었으며 여성 비율은 환자군이 많았다(66.4% vs. 45.7%, p<0.002). BDI(15.0±10.3 vs. 8.3±6.9, p<0.001), ESS(9.0±4.7 vs. 7.8±4.2, p<0.049), ISI(9.7±7.0 vs. 6.8±4.4, p<0.001), PSQI(7.7±4.4 vs. 5.4±2.6, p<0.001)는 환자군에서 유의하게 높았다. FSS, SA-SDQ에서는 유의한 차이를 보이지 않았다(Table 1).
로지스틱 회귀분석 결과, PSQI의 1점 증가에 따른 환자군의 교차비는 1.21[95% confidence interval(CI): 1.11-1.32]로 나타났다. 다중 로지스틱 회귀분석을 통하여 나이, 성별, 체질량지수 및 BDI를 보정한 후에도 PSQI는 여전히 통계적으로 유의한 관련이 있었다[odds ratio(OR)=1.15, 95% CI: 1.04-1.26]. BDI는 정상(BDI<10)과 비교하였을 때 경도 우울증(10≤BDI<17)에서 교차비는 2.23(95% CI: 1.12-4.42), 중등도 이상(BDI≥17) 우울증에서는 교차비가 2.59(95% CI: 1.19-5.62)로 나타났다(Table 2).

Odds ratio (95% confidence interval) for dizziness according to PSQI in multiple logistic regression models
Insomnia Severity Index는 정상(ISI<8), 역치하불면(8≤ISI<15), 임상불면(ISI≥15)으로 분류를 하였으며, 대조군에 비하여 환자군의 교차비는 역치하불면에서 1.04(95% CI: 0.8-1.86)로 통계적으로 유의한 차이가 없는 것으로 나타났으나, 임상불면의 경우 교차비가 5.09(95% CI: 1.93-13.4)로 통계적으로 유의한 차이를 보였다. 다중 로지스틱 회귀분석을 통하여 나이, 성별, 체질량지수를 보정하였을 때 임상불면의 교차비는 4.43(95% CI: 1.66-11.81)으로 여전히 유의하게 높게 나타났으나 BDI를 추가 보정을 하였을 때 교차비는 2.37(95% CI: 0.82-6.85)로 통계적 유의성을 관찰할 수 없었다. 경도의 우울증에서 교차비가 통계적으로 유의하게 높게 나타났으며(OR=2.60, 95% CI: 1.30-5.20), 중등도 이상의 우울증에서 더 높은 것으로 나타났다(OR=3.63, 95% CI: 1.67-7.91)(Table 3).
고 찰
어지럼은 매우 흔한 증상으로 전체 인구의 대략 25%에서 증상을 호소하며,11 나이가 들수록 유병률은 증가하는 것으로 알려져 있다.12 특히 비현훈어지럼은 다양한 내과, 신경과, 정신질환들에서 유발되는 증상에 대한 애매한 표현이기도 하다. 즉, 여러 가지 다른 의미의 증상들을 환자는 모두 ‘어지럽다’는 하나의 표현으로 말하기 때문에 환자가 표현하는 ‘어지럽다’는 말의 의미를 정확히 파악하는 것이 필요하다. 본 연구에서는 이러한 비현훈어지럼을 호소하는 환자에서 수면질 및 장애와의 연관성에 대하여 연구하였다.
수면장애나 어지럼 환자들이 비특이적 증상으로 주간졸림이나 피로를 호소할 수 있어 FSS 및 ESS를 시행하였다.13 FSS에서 두 군에서 차이를 보이지 않았으나 환자군과 대조군 모두 임상적으로 의미 있게 피로가 있다고 할 수 있는 4점 이상으로 나타났다(4.4±1.6 vs. 4.1±1.2, p=0.137). 이는 스위스의 FSS 타당성에 대한 논문에서 건강한 사람들 중에서도 18%가 FSS 4점 이상으로 피로도를 호소한다는 것과 비교해서 높게 나타났다고 할 수 있다.14 한국 성인들의 주간 피로도가 전반적으로 높을 수 있는데 아직 한국인에게는 FSS의 타당성 연구가 이루어지지 않은 상태여서 비교하기에 무리가 있다고 할 수 있으나 각 국가의 경제, 문화, 사회적 환경이 다르기 때문에 각 국민 간 피로도의 차이는 있을 것이라 생각한다. ESS는 의미 있는 주간졸림을 선별하는 데 널리 사용하는 설문으로서 비현훈어지럼 환자들에서 통계적으로 유의하게 높았다(9.0±4.7 vs. 7.8±4.2, p=0.049).15 이는 비현훈어지럼 환자에게서 수면질 저하를 포함한 기타 수면장애 동반 가능성이 높으며 이에 대한 진단적 접근이 필요하겠다.
체질량지수는 두 군에서 차이를 보이지 않았다(22.5±2.9 vs. 22.6±3.2, p=0.821). 하지만, 본 연구는 환자군에서 여성의 비율이 66%로 대조군 45%에 비해 높아 이로 인한 영향을 받았을 것으로 생각된다. 왜냐하면 한국인의 성인 남녀의 body mass index 평균을 비교하였을 때 남성이 여성보다 약 1.6 이상 높게 나타나기 때문이다.16
폐쇄수면무호흡관련 설문인 SA-SDQ는 두 군에서 차이가 없었다(20.3±5.9 vs. 19.9±5.3, p=0.547). 이는 한국인의 폐쇄수면무호흡 유병률이 남성이 여성보다 높은데(4.5% vs. 3.2%),17 본 연구는 환자군에서 여성이 많이 포함된 점과 SASDQ가 서양인에서는 그 타당성이 입증이 되었으나 한국인에게는 타당성 연구가 이루어지지 않은 상태이기 때문에 SASDQ를 적용한 것이 무리였을 것으로 판단된다. 서양에서는 비만이 폐쇄수면무호흡의 중요 원인 인자이지만 동양인, 특히 한국인에서는 유전적 인자로 사료되므로 SA-SDQ를 한국인에 적용한 것이 무리였을 것으로 판단된다.
수면의 질을 평가하는 PSQI 평균 점수는 환자군 7.7±4.4, 대조군 5.4±2.6으로 나타나서 어지럼을 호소하는 환자들의 수면질은 좋지 않음을 보여준다. 편두통 환자의 수면질 연구에서 보여주는 PSQI 5.9±4.3(대조군 4.3±2.5)과 비교하였을 때 본 연구의 비현훈어지럼 환자에서도 편두통 환자와 마찬가지로 수면질이 나쁨을 보여주고 있다.18 그리고 다중 로지스틱 회귀분석을 통하여 성별, 나이, 체질량지수, BDI를 보정하였을 때에도 여전히 환자군의 교차비가 통계적으로 유의한 관련성을 보여 수면질이 나쁜 사람들이 어지럼을 호소함을 보여주고 있다.
또한, 우울증의 정도가 심한 사람들이 비현훈어지럼을 호소할 교차비가 더 높게 나타났다. 즉 우울증의 정도가 심할수록 비현훈어지럼을 호소할 위험도가 크다는 것을 의미한다. 이는 신경과를 내원하는 우울증 환자들의 특성을 연구한 논문에서 어지럼을 호소한 비율이 49%에 이른다는 결과를 볼 때 우울증과 어지럼의 관련성이 큼을 보여준다.19 비현훈어지럼 중 비정형 어지럼인 경우는 심인성 어지럼을 포함하고 있다. 심인성 어지럼은 기질적 질환 없이 심리적 요인에 의해 어지럼이 발생하는 경우 내지는 정신과 증상의 일부로서 나타나는 어지럼을 말하며, 정신, 심리 문제가 어지럼의 직접적인 원인이 되는 경우로 알려져 있다.20 이러한 심인성 어지럼은 전체 어지럼을 호소하는 환자 중 10~25%를 차지할 정도로 흔하며,21 본 연구에서도 비현훈어지럼 환자들과 대조군을 비교하였을 때 BDI 점수가 확연히 높아 우울증이 있는 경우 비현훈어지럼을 많이 호소하는 결과를 보였다.
Insomnia Severity Index는 불면증의 정도를 나타내는 설문지로서 대조군에 비하여 비현훈어지럼 환자들이 불면증이 심한 것으로 나타났다(9.7±7.0 vs. 6.8±4.4). 임상불면의 경우 어지럼을 호소할 교차비가 통계적으로 유의한 차이를 보였다(OR=5.09, 95% CI: 1.93-13.4). 다중 로지스틱 회귀분석을 통하여 나이, 성별, 체질량지수를 보정한 결과에서도 유의한 차이를 보였으나 BDI를 추가로 보정하였을 때 통계적 유의성을 관찰할 수 없었다. BDI의 경우 PSQI의 다중 로지스틱 회귀분석 결과와 같이 중등도 이상의 우울증에서 비현훈어지럼의 교차비가 높게 나타났다. 이는 역시 우울증의 정도가 심할수록 어지럼을 호소할 위험도가 크다는 것을 의미한다. 불면증의 경우 BDI를 보정하지 않았을 때에는 비교위험도가 의미 있게 나타났으나 보정 후 교차비가 크게 감소하며 통계적 유의성이 사라진 것은 BDI가 불면증과 어지럼 간의 관계에서 혼란변수로 작용한 것으로 생각된다. 이러한 결과는 우울증이 불면증을 유발시키는 요인이라는 연구들과 불면증이 있는 경우 우울증이 동반되며 게다가 불면증이 우울증을 유발시킨다는 연구의 결론에 부합함을 알 수 있다.22-24
본 연구는 몇 가지 제한점들이 있다. 첫째, 설문지를 통한 조사이기에 수면다원검사와 같은 객관적인 지표가 없어 동반된 수면장애에 대한 정확한 진단이 이루어지지 않아 한계점을 가지고 있다. 또한 어지럼 양상에 대한 주관적 증상에 의존하였기 때문에 어지럼 분류가 명확하지 않을 수 있다. 둘째, 본 연구는 환자-대조군 단면연구로서 인과적 선후관계를 명확히 하기 어렵다는 연구 설계의 제한점을 가지고 있다. 셋째, 환자군 및 대조군의 수가 107, 116명으로 환자수가 적은 점이 또 하나의 제한점으로 생각된다. 향후 좀 더 많은 연구대상으로 수면다원검사와 같은 객관적 검사를 통한 수면장애 동반과 어지럼 간의 연관성에 대한 연구가 필요할 것이다.
본 연구는 수면질과 비현훈성어지럼의 연관성에 대한 연구로 비현훈어지럼을 호소하는 환자와 대조군을 대상으로 수면질, 불면증 정도, 주간피로도, 주간졸림, 우울증 정도를 설문지를 통하여 알아보았다. 비현훈어지럼에 영향을 줄 수 있는 나이, 성별, 체질량지수, BDI를 다중 로지스틱 회귀분석을 통해 보정하여 그 영향을 배제하였다. 결론적으로 수면질 저하와 비현훈어지럼 간에 관련성을 보이고 있어 비현훈어지럼 환자에게서 간과하기 쉬운 수면장애의 진단 및 치료에 대한 관심, 수면의 중요성에 대한 인식이 필요하리라 사료된다.