AbstractObjectivesParadoxical insomnia, a type of sleep disorder, is characterized by misperception and underestimation of an individual’s sleep time. In this study, we investigated the percentage and clinical factors associated with paradoxical insomnia in patients with chronic insomnia, who underwent polysomnography.
MethodsThe study included 148 patients with chronic insomnia. The study population was categorized into paradoxical and non-paradoxical insomnia groups. The following criteria were used to define paradoxical insomnia: 1) total sleep time >390 min and sleep efficiency ≥85.0%, and 2) significant discrepancy of >1 hour between subjective and objective sleep measurements. We analyzed demographic data, polysomnographic parameters, and perceived sleep time in all patients.
ResultsAmong 148 patients with chronic insomnia, 33 (22.6%) had paradoxical insomnia. We observed significant intergroup differences in age, sex, and the Insomnia Severity Index (ISI). Sleep architecture patterns were relatively better in the paradoxical than in the non-paradoxical insomnia group. Logistic regression analysis was performed to determine clinical factors associated with paradoxical insomnia. Female sex (odds ratio [OR] 2.96, 95% confidence interval [CI] 1.19–7.37), age (OR 0.97, 95% CI 0.94–0.99), and ISI (OR 1.18, 95% CI 1.05–1.31) were significantly associated with paradoxical insomnia.
서 론불면증은 수면을 위한 적절한 기회나 환경이 주어져도 지속적으로 수면을 시작하기 어렵거나 유지하기 어려운 증상을 보이며 이로 인하여 주간 활동에 장애를 받는 것으로 정의된다[1]. 불면증의 유병률은 연구자별 적용한 진단 기준에 따라 5%-50%로 다양하게 보고되고 있으나, 국제수면 장애분류 (international classification of sleep disorders, ICSD) 및 정신질환 진단 및 통계 매뉴얼(Diagnostic and Statistical Manual of Mental Disorders, DSM) 진단 기준 적용 시 6%-10% 내외이다[2].
불면증의 진단은 환자 혹은 그의 가족들이 호소하는 수면장애의 증상에 기초하여 진단한다[3]. 그러나 불면증 환자의 일부에서는 호소하는 수면장애의 정도와 수면다원검사에서 얻은 수면 시간이 많은 차이를 보이는 경우가 있다. 특히 수면 검사를 통하여 불면증 환자에 대한 평가가 이루어지면서 이러한 불면증은 거짓불면증(pseudoinsomnia), 주관불면증(subjective insomnia) 등으로 다양하게 명명되었으며, 국제수면 장애분류 2판에서는 모순불면증(paradoxical insomnia)으로 분류하였다[4,5]. 모순불면증의 발생 기전에 대해서는 여러 가설이 있다. 모순불면증 발생을 환자의 성격 특성에서 찾거나, 모순불면증을 불안과 각성의 증가에 따른 정상 수면에서 객관적인 불면으로 이행하는 과정 중 하나로 보거나, 피질각성의 증가 상태에 기인한 것으로 보기도 한다. 또한 비렘수면에서 뇌파 주파수의 스펙트럼 변화도 모순불면증 발생의 기전으로 고려된다[6].
모순불면증은 다른 형태의 불면증과는 달리 주관적인 추정 수면 시간과 수면다원검사에서 객관적으로 측정된 수면 시간 사이에서 많은 차이를 보일 수 있어 불면 증상을 과대 평가할 수 있다[7]. 모순불면증 환자는 충분한 수면을 취했음에도 불구하고 수면 시간을 과소평가하는 경향이 있기 때문에 여러 종류의 수면제를 사용해도 지속적으로 수면장애 증상을 호소한다. 이로 인하여 심한 불면 증상을 호소하는 불면증 환자를 치료할 때 모순불면증을 고려하지 않으면 수면제 과다 처방 및 복용의 문제가 발생할 수 있다[8]. 또한 모순불면증 환자는 수면 시간이 불충분하다고 지속적으로 인식하고 이에 따른 불안이 심해져 결국에는 수면 시간의 인식 장애뿐만이 아니라 수면 시간의 부족을 포함한 객관적인 수면장애를 결국에는 초래할 수 있다[9].
불면증의 요인으로 모순불면증을 정의하기 위한 수면 상태에 대한 명확한 기준은 아직 없으나, 모순불면증이 주요 원인인 만성불면증 환자의 수면 상태에 대한 객관적인 평가법으로 수면다원검사 혹은 활동기록기와 함께 수면일지를 이용할 수 있다[10,11]. 따라서 모순불면증과 관련된 임상적 요인을 찾고, 이를 바탕으로 수면다원검사와 같은 객관적인 수면 상태 파악이 필요한 불면증 환자를 선별하는 것은 수면 장애를 두드러지게 호소하는 이들의 평가에 필수적인 과정이 될 수 있다. 본 연구의 목적은 만성불면에서 모순불면증의 비율과 모순불면증 발생과 연관된 임상적 요인을 알아보는 데 있다.
방 법연구 설계본 연구는 2015년 1월 1일부터 2021년 8월 31일 사이 만성 불면증으로 부산대학병원 신경과를 방문한 이들을 대상으로 하여 의무기록을 후향적으로 조사하였다. 본 연구는 부산대학병원 기관생명윤리위원회의 승인하에 이루어졌다(2302-019-024).
대 상만 18세 이상 3개월 이상 수면 개시 혹은 유지 장애와 같은 만성불면증을 호소하는 이들 중 수면다원검사를 실시한 이들을 대상으로 하였다. 본 연구에서 모순불면증은 다음의 두 가지 조건을 모두 만족하는 경우로 정의하였다. 1) 수면다원검사에서 총 수면 시간이 390분 이상이고, 수면효율이 85% 이상인 경우. 2) 수면다원검사가 끝난 직후 실시한 전날의 추정 수면 시간이 수면다원검사에서 확인된 수면 시간보다 1시간 이상 적게 평가한 경우[12,13]. 그러나 만성불면을 보였으나 과거력에서 알코올 의존, 무호흡지수가 15 이상, 주기사지운동지수가 15 이상, 기존 질환의 악화에 따른 수면장애 혹은 불면으로 판단되는 경우는 최종 분석에서 제외하였다.
주관적인 수면 시간 평가주관적으로 인식되는 수면 시간에 대한 평가는 수면다원검사 일주일 전 기간의 추정 평균 수면 시간과 수면다원검사를 실시했던 날의 추정 수면 시간으로 나누어 조사하였다. 해당 조사는 수면다원검사가 종료된 후 바로 실시한 자기 보고식 설문을 이용하였고, 다음과 같은 질문을 통하여 각각 평가하였다. “지난 일주일 동안 실제로 잠잔 시간은 하루에 평균 얼마인가요?”, “어젯밤에 얼마나 오랫동안 잠을 잤다고 생각하나요?”
불면증의 심각도불면증의 정도는 불면증 심각도 평가척도(Insomnia Severity Index)를 이용하였다. 불면증 심각도 평가척도는 총 7항목으로 이루어진 자기보고식 검사로 지난 2주간의 불면증과 관련한 수면 상황을 평가한다. 총점은 0-28점이며 높은 점수일수록 더 심한 불면 증상을 나타낸다[14].
우 울우울에 대한 평가는 벡우울척도(Beck depression inventory)를 이용하였다. 벡우울척도는 지난 2주간의 우울함 정도를 평가하는 자기보고식 검사로 총 21개의 항목으로 구성되어 있으며 총점은 0-63점이다. 총점이 높을수록 우울함의 정도가 심하며, 본 연구에서는 총점이 17점 이상인 경우 우울로 정의하였다[15].
불 안불안에 대한 평가는 벡불안척도(Beck Anxiety Inventory)로 실시하였다. 벡불안척도는 지난 1주간의 불안함 정도를 평가하는 자기 보고식 조사로 총 21개의 항목으로 구성되고, 총점은 0-63점이다. 총점이 높을수록 불안함의 정도가 심하며 본 연구에서는 16점 이상인 경우 불안으로 정의하였다[16].
자료 분석 방법연속형 변수의 정규성은 Shapiro-Wilk 검정을 통하여 확인하였으며, 정규성을 따르는 경우 두 군 간의 비교는 독립표본 T 검정(Independent T-test)을 하였고, 정규성을 따르지 않는 경우 맨-휘트니 U 검정(Mann-Whitney U test)을 실시하였다. 비연속형 변수의 경우 카이제곱 검정법(chi-square test)을 실시하였다. 불면 환자에서 모순불면증 발생과 관련된 임상적 요인을 확인하기 위하여 다중로지스틱회귀분석을 하였으며, 회귀모형분석 시 전진선택법 및 우도비(likelihood ratio)를 통하여 조건에 맞는 변수들을 선택하도록 하였다. 통계분석에는 SPSS version 22.0 (IBM Corp., Armonk, NY, USA)을 이용하였으며, 유의성은 양측 검정하에 p값이 0.05 미만일 때 통계적으로 유의한 것으로 판단하였다.
결 과대상자의 인구 통계학적 특징 및 수면다원검사 결과연구 기간 동안 3개월 이상 지속되는 불면 증상을 호소하여 수면다원검사를 받은 이는 총 166명이었고, 이 중 18명은 알코올 의존, 폐쇄수면 무호흡, 주기사지운동증, 기저 질환의 악화와 같은 이차적 요인에 의하여 불면 증상이 발생할 수 있어 분석에서 제외하였다. 따라서 본 연구에서는 최종 148명이 분석 대상이었다. 이 중 33명(22.3%)이 모순불면증으로 115명(77.7%)은 비모순불면증으로 분류되었다(Fig. 1). 본 연구대상자의 인구 통계학적 특징과 수면다원검사 결과는 Table 1과 같았다. 평균 연령은 52.1세였으며, 여성이 76명(51.4%)이었고, 우울이 동반된 경우는 56명(37.8%), 불안이 동반된 경우는 57명(38.5%)이었다. 지난 일주일 간의 추정 평균 수면 시간은 5시간 13.9분이었다.
모순불면증군과 비모순불면증군의 비교모순불면증군은 비모순불면증군에 비하여 연령(45.9±19.4 vs. 53.8±17.5, p=0.041)이 낮고, 여성(69.7% vs. 46.1%, p=0.019)의 비율이 높았으며, 불면증의 심각도 평가척도(18.4±4.0 vs. 15.7±5.2, p=0.002)가 높았다. 우울과 불안의 심각도를 평가한 벡우울척도(16.4±11.1 vs. 12.8±9.2, p=0.060)와 벡불안척도 비교시(14.1±9.3 vs. 13.8±12.2, p=0.877) 두 군 간에 차이가 없었고, 벡우울척도가 17점 이상(42.4% vs. 36.5%, p=0.548), 벡불안척도가 16점 이상(48.5% vs. 35.7%, p=0.224)인 두 군 간의 비교에서도 유의한 차이가 없었다. 수면구조에서는 N1 (11.6 [8.9-14.1] vs. 13.4 [10.1-19.3], 중위값 [1사분위수-3사분위수], p=0.047), 렘수면(17.3±5.9 vs. 12.8±7.9, p=0.001)의 비율이 두 군에서 차이가 있었다. 또한 비렘수면을 단계별로 구분하지 않고 전체 비렘수면 비율(82.6±5.8 vs. 86.7±9.0, p=0.002)을 비교하였을 때도 모순불면증과 비모순불면증 사이에는 유의한 차이가 있었다. 그러나 지난 일주일의 추정 평균 수면 시간과 수면다원검사일의 추정 수면 시간에서는 두 군 간 유의한 차이가 없었다(Table 2).
모순불면증과 연관되는 임상 요인만성불면 환자에서 모순불면증에 해당하여 수면다원검사와 같은 객관적인 수면 시간 평가가 필요한 이들의 임상적 특징을 알아보기 위하여 로지스틱회귀분석을 하였다. 성별, 나이, 체질량지수, 우울, 불안, 불면증의 심각도 지난 일주일 간의 추정 평균 수면 시간을 공변량으로 하였다. 단변량 분석에서는 여성(odds ratios [OR]=2.69, 95% confidence interval [CI]=1.17-6.20), 나이(OR=0.98, 95% CI=0.96-1.00), 불면증의 심각도 평가척도(OR=2.53, 95% CI=1.13-5.68)가 관련 있었고, 다변량 분석에서도 여성(OR=2.96, 95% CI=1.19-7.37), 나이(OR=0.97, 95% CI=0.95-0.99), 불면증의 심각도 평가척도(OR=2.51, 95% CI=1.06-5.9)가 관련 있었다(Table 3).
고 찰본 연구는 만성불면증에서 모순불면증의 비율을 파악하고, 수면다원검사와 같은 객관적인 수면 시간 확인이 필요한 이들의 임상적 특징을 확인하기 위하여 실시하였다. 연구 대상자 148명 중 33명(22.3%)이 모순불면증이었고, 다중로지스틱 회귀분석을 통하여 만성불면증에서 모순불면증 발생과 연관된 임상요인으로는 여성, 적은 나이, 높은 불면증 심각도가 있음을 확인하였다.
불면증 환자에서 모순불면증에 대한 비율은 8%-66%로 다양하게 보고되고 있다[17]. 이러한 차이점은 다양한 모순불면증의 진단 기준과 연구 집단의 차이 때문에 발생한 것으로 생각된다. 모순불면증을 수면 효율이 90% 이상이고, 주관적인 수면 시간과 객관적인 수면 시간과 비교하여 60분 이상 과소 평가하는 것으로 정의한 국외 연구에서는 모순불면증이 불면 환자의 33%를 차지하였고, 모순불면을 수면 효율이 85% 이상이고, 수면다원검사에서 확인된 수면 시간이 390분 이상인 것으로 정의한 국내 연구에서는 26%를 차지했다[18.19].
본 연구에서는 여성, 적은 나이, 높은 불면증 심각도 평가 척도가 모순 불면증 발생과 연관되는 임상적 요인이었다. 현재까지 모순불면증의 발생과 관련되는 임상적 요인에 대한 연구 결과 혹은 이들의 임상적 특징에 대한 연구 결과는 제한적이며 일관되지 않다. 그러나 모순불면증의 발생은 남성보다는 여성, 중년 이하의 나이에서 보다 흔하다고 알려져 있다[5]. 불면증은 남성보다는 여성에게 흔한 질환이다[20]. 본 연구에서 모순불면증은 불면증 환자들 간의 비교에서도 여성의 비율이 더 높은 특징을 보여주었다. 불면증 환자를 대상으로 총 수면 시간 인식에 영향을 미치는 요인에 대해 조사한 연구에서도 여성은 수면 시간을 과소평가하는 경향이 높았다[21]. 그러나 모순불면증과 비모순불면증의 임상적 특징을 비교한 국내의 다른 연구에서는 두 집단 사이에 성별의 차이가 없어 본 연구와 다른 결과를 보여주었다[19]. 모순불면증 환자에 대한 연구에서 나이와 관련된 결과도 일관되지 않다. 본 연구에서는 나이가 어릴수록 모순불면증 발생 가능성이 증가했다. 우울이 동반된 불면증 환자를 대상으로 한 다른 연구에서는 수면 시간을 과소 평가하는 군에서 오히려 연령이 높았고, 활동기록기와 수면일지를 이용하여 불면증 아형의 임상적 특징을 비교한 연구에서도 주관적으로 짧게 수면 시간을 평가한 군에서 연령이 높았다[22,23]. 불면증 심각도 평가 척도는 수면 장애를 호소하는 환자를 평가하는 도구로 널리 사용된다[14]. 본 연구에서 만성불면증 환자 중 모순불면증 환자는 높은 불면증 심각도 평가 척도 점수를 보였다. 즉 모순불면증 환자는 자신의 수면 장애를 과하게 평가할 수 있어 불면증 심각도 평가 척도만으로 수면 장애 상태 파악에 제한이 있을 수 있다.
수면 시간에 대한 왜곡과 이로 인한 수면 시간 과소 평가가 야간 수면 후 기분 좋은 상태로 아침에 깨어나는 뇌의 과정의 장애로 비롯된 수면 시간에 대한 오지각인지 혹은 야간 수면 중 발생하는 정신활동 과정에 대한 기억에 따른 현상인지는 여전히 불분명하다[24]. 이러한 상황을 고려한다면 본 연구에서 확인된 모순불면증의 발생과 관련된 임상요인들이 수면 시간을 과소평가하는 데 중요한 관련이 있는가에 대해서는 모순 불면증의 발생 기전이 보다 명확히 밝혀지는 과정에서 추가 검증이 필요할 수 있다.
수면 구조관점에서 비렘수면은 전체 수면의 75%-80%를 차지하고, 렘수면은 전체 수면의 20%-25% 비율을 차지한다[25,26]. 본 연구에서 모순불면증과 비모순불면증군의 수면 구조 비교 시 비렘수면(82.6±5.8 vs. 86.7±9.0, p=0.002)과 렘수면(17.3±5.9 vs. 12.8±7.9, p=0.001) 비율은 두 군 간 유의한 차이를 보였으며, 모순불면증군에서 비렘수면과 렘수면 비율이 보다 정상적인 구조와 유사했다. 국내의 다른 연구에서도 모순불면증(22.9%±5.1%)은 비모순불면증(17.3%±7.9%)과 비교 시 정상에 가까운 렘수면 비율을 보였다[19]. 그러나 두 연구 모두 렘수면 감소를 일으킬 수 있는 선택적 세로토닌 재흡수 억제제(escitalopram, citalopram, fluoxetine), 삼환계 항우울제(amitriptyline, doxepine) 등과 같은 약물 요인에 대하여 조사가 이루어지지 않아 이에 대해서는 조심스러운 해석이 필요하다.
본 연구에는 다음과 같은 제한점이 있다. 첫째, 연구 대상자가 단일 3차 의료기관을 방문한 이들만으로 구성되어 있어 연구 결과가 국내의 모순불면증 환자의 특징으로 일반화하는 데는 한계가 있다. 이에 대해서는 향후 다기관의 전향적 연구가 필요하다. 둘째, 연구의 대상자가 만성불면 환자 중 수면다원검사를 실시한 이들만을 대상으로 하였다. 즉 만성불면증이 있었으나, 수면다원검사를 실시하지 않았던 이는 본 연구 대상에서 제외되었다. 이 제한점은 연구 주제와 연구 대상자의 특징 때문에 발생했다. 일반적으로 수면다원검사는 만성 불면에서 제한적으로만 이용된다[27]. 또한 모순불면증은 수면다원검사와 같은 객관적인 수면 상태 평가를 실시하지 못한 경우 평가를 할 수 없기 때문에 수면다원검사를 받은 이만을 대상으로 할 수밖에 없었다. 셋째, 본 연구에서 분석된 객관적인 수면 상태는 1회의 수면다원검사만을 기초로 하여 평가되었다. 1회의 수면다원검사로 평상시의 수면상태를 평가하는 것은 한계가 있다. 그러나 객관적인 수면 상태 평가를 위하여 수면다원검사를 반복적으로 할 경우 과도한 검사 비용이 발생하는 현실적인 문제를 고려할 수밖에 없다. 이러한 문제점을 보완하기 위하여 향후 연구는 활동기록기와 같이 비침습적이고, 장기간에 걸친 수면 상태를 모니터링할 장비의 사용도 모순불면증 평가에 이용을 고려해 볼 수 있다[28]. 이러한 제한점에도 불구하고 본 연구는 만성불면증 환자 중 객관적인 수면 상태 평가가 필요한 이들의 비율과 모순불면증 발생과 관련된 임상적 특징을 확인해 주었다.
본 연구를 통하여 만성불면증 환자 5명 중 1명이 모순불면증에 해당되는 것을 확인할 수 있었다. 따라서 불면증의 비약물, 약물 치료에 반응하지 않거나, 불면증에 대하여 과도한 증상을 호소하는 경우는 모순불면증에 대한 확인이 필요하다.
Notes
Conflicts of Interest
Jae Wook Cho, a contributing editor of the Journal of Sleep Medicine, was not involved in the editorial evaluation or decision to publish this article. All remaining authors have declared no conflicts of interest.
Fig. 1.Flow chart of the study. Subjects with chronic insomnia were classified into two groups: the paradoxical insomnia group and the non-paradoxical insomnia group. AHI, apnea-hypopnea index; PLMI, periodic limb movement index. 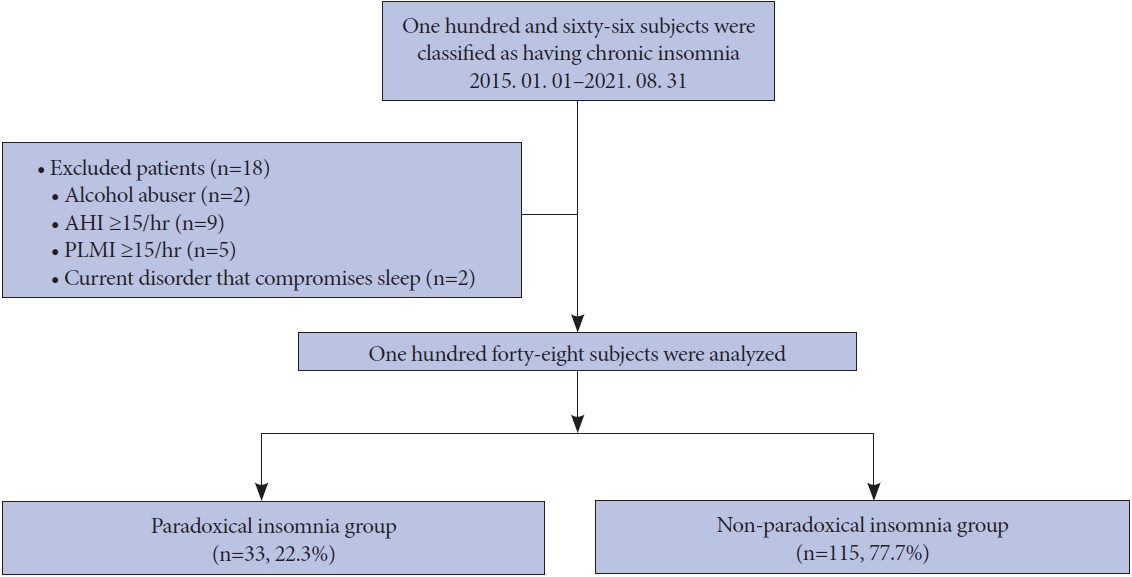
Table 1.Demographic characteristics and PSG parameter of the participants in present study (n=148) Values are presented as mean±standard deviation, median (interquartile range) or n (%). PSG, polysomnography; BMI, body mass index; ISI, Insomnia Severity Index; TST, total sleep time; REM, rapid eye movement; NREM, non-rapid eye movement; WASO, wakefulness after sleep onset; AHI, apnea-hypopnea index, PLMI; periodic limb movement index; AI, arousal index Table 2.Comparison of the demographic characteristics and PSG parameters between paradoxical insomnia group and non-paradoxical insomnia Values are presented as mean±standard deviation, median (interquartile range) or n (%). PSG, polysomnography; BMI, body mass index; ISI, Insomnia Severity Index; TST, total sleep time; REM, rapid eye movement; NREM, non-rapid eye movement; WASO, wakefulness after sleep onset; AHI, apnea-hypopnea index, PLMI; periodic limb movement index; AI, arousal index Table 3.Univariable and multivariable logistic regression analyses for associated clinical factors of paradoxical insomnia among subjects with chronic insomnia REFERENCES1. Roth T. Insomnia: definition, prevalence, etiology, and consequences. J Clin Sleep Med 2007;3(5 Suppl):S7-S10. https://doi.org/10.5664/jcsm.26929.
2. Morin CM, Jarrin DC. Epidemiology of insomnia: prevalence, course, risk factors, and public health burden. Sleep Med Clin 2022;17:173-191. https://doi.org/10.1016/j.jsmc.2022.03.003.
3. Patel D, Steinberg J, Patel P. Insomnia in the elderly: a review. J Clin Sleep Med 2018;14:1017-1024. https://doi.org/10.5664/jcsm.7172.
4. Trinder J. Subjective insomnia without objective findings: a pseudo diagnostic classification? Psychol Bull. 1988;103:87-94. https://doi.org/10.1037/0033-2909.103.1.87.
5. American Academy of Sleep Medicine. International classification of sleep disorders. 2nd ed. Darien: American Academy of Sleep Medicine, 2005;9-11.
6. Rezaie L, Fobian AD, McCall WV, Khazaie H. Paradoxical insomnia and subjective-objective sleep discrepancy: a review. Sleep Med Rev 2018;40:196-202. https://doi.org/10.1016/j.smrv.2018.01.002.
7. Manconi M, Ferri R, Sagrada C, et al. Measuring the error in sleep estimation in normal subjects and in patients with insomnia. J Sleep Res 2010;19:478-486. https://doi.org/10.1111/j.1365-2869.2009.00801.x.
8. Wasey W, Saleh S, Abernathy K, Sapra A, Bhandari P. Paradoxical insomnia in a frustrated patient treated with hypnotics for ten years. Cureus 2021;13:e16234. https://doi.org/10.7759/cureus.16234.
9. Harvey AG. A cognitive model of insomnia. Behav Res Ther 2002;40:869-893. https://doi.org/10.1016/s0005-7967(01)00061-4.
10. Natale V, Plazzi G, Martoni M. Actigraphy in the assessment of insomnia: a quantitative approach. Sleep 2009;32:767-771. https://doi.org/10.1093/sleep/32.6.767.
11. Harvey AG, Tang NK. (Mis)perception of sleep in insomnia: a puzzle and a resolution. Psychol Bull 2012;138:77-101. https://doi.org/10.1037/a0025730.
12. Pérusse AD, Pedneault-Drolet M, Rancourt C, Turcotte I, St-Jean G, Bastien CH. REM sleep as a potential indicator of hyperarousal in psychophysiological and paradoxical insomnia sufferers. Int J Psychophysiol 2015;95:372-378. https://doi.org/10.1016/j.ijpsycho.2015.01.005.
13. Edinger JD, Bonnet MH, Bootzin RR, et al. Derivation of research diagnostic criteria for insomnia: report of an American Academy of Sleep Medicine Work Group. Sleep 2004;27:1567-1596. https://doi.org/10.1093/sleep/27.8.1567.
14. Cho YW, Song ML, Morin CM. Validation of a Korean version of the insomnia severity index. J Clin Neurol 2014;10:210-215. https://doi.org/10.3988/jcn.2014.10.3.210.
15. Carney CE, Ulmer C, Edinger JD, Krystal AD, Knauss F. Assessing depression symptoms in those with insomnia: an examination of the beck depression inventory second edition (BDI-II). J Psychiatr Res 2009;43:576-582. https://doi.org/10.1016/j.jpsychires.2008.09.002.
16. Beck AT, Epstein N, Brown G, Steer RA. An inventory for measuring clinical anxiety: psychometric properties. J Consult Clin Psychol 1988;56:893-897. https://doi.org/10.1037//0022-006x.56.6.893.
17. Castelnovo A, Ferri R, Punjabi NM, et al. The paradox of paradoxical insomnia: a theoretical review towards a unifying evidence-based definition. Sleep Med Rev 2019;44:70-82. https://doi.org/10.1016/j.smrv.2018.12.007.
18. Salin-Pascual RJ, Roehrs TA, Merlotti LA, Zorick F, Roth T. Long-term study of the sleep of insomnia patients with sleep state misperception and other insomnia patients. Am J Psychiatry 1992;149:904-908. https://doi.org/10.1176/ajp.149.7.904.
19. Moon HJ, Song ML, Cho YW. Clinical characteristics of primary insomniacs with sleep-state misperception. J Clin Neurol 2015;11:358-363. https://doi.org/10.3988/jcn.2015.11.4.358.
20. Zeng LN, Zong QQ, Yang Y, et al. Gender difference in the prevalence of insomnia: a meta-analysis of observational studies. Front Psychiatry 2020;11:577429.
21. Kawai K, Iwamoto K, Miyata S, et al. A study of factors causing sleep state misperception in patients with depression. Nat Sci Sleep 2022;14:1273-1283. https://doi.org/10.2147/NSS.S366774.
22. Tsuchiyama K, Nagayama H, Kudo K, Kojima K, Yamada K. Discrepancy between subjective and objective sleep in patients with depression. Psychiatry Clin Neurosci 2003;57:259-264. https://doi.org/10.1046/j.1440-1819.2003.01114.x.
23. Choi SJ, Jo H, Joo EY. Clinical differences of insomnia subtype according to actigraphy based objective short sleep, subjective short sleep, and normal sleep. J Sleep Med 2022;19:12-20. https://doi.org/10.13078/jsm.220001.
24. Van Someren EJW. Brain mechanisms of insomnia: new perspectives on causes and consequences. Physiol Rev 2021;101:995-1046. https://doi.org/10.1152/physrev.00046.2019.
25. Malik J, Lo YL, Wu HT. Sleep-wake classification via quantifying heart rate variability by convolutional neural network. Physiol Meas 2018;39:085004.
26. Carskadon MA, Dement WC. Normal human sleep: an overview. In: Kryger MH, Roth T, Dement WC. Principles and practice of sleep medicine. 5th ed. St. Louis: Elsevier, 2011;16-26.
27. Littner M, Hirshkowitz M, Kramer M, et al. Practice parameters for using polysomnography to evaluate insomnia: an update. Sleep 2003;26:754-760. https://doi.org/10.1093/sleep/26.6.754.
28. Withrow D, Roth T, Koshorek G, Roehrs T. Relation between ambulatory actigraphy and laboratory polysomnography in insomnia practice and research. J Sleep Res. 2019;28:e12854. https://doi.org/10.1093/sleep/26.6.754.
|
|
|||||||||||||||||||||||||||||||||||